RESOLUCIÓN 2933 DE 2006
(agosto 15)
Diario Oficial No. 46.377 de 31 de agosto de 2006
MINISTERIO DE LA PROTECCIÓN SOCIAL
<NOTA DE VIGENCIA: Resolución derogada por el artículo 30 de la Resolución 3099 de 2008>
Por la cual se reglamentan los Comités Técnico-Científicos y se establece el procedimiento de recobro ante el Fondo de Solidaridad y Garantía, Fosyga, por concepto de suministro de medicamentos no incluidos en el Plan Obligatorio de Salud, POS y de fallos de tutela.
EL VICEMINISTRO TÉCNICO ENCARGADO DE LAS FUNCIONES DEL DESPACHO DEL MINISTRO DE LA PROTECCIÓN SOCIAL,
en ejercicio de sus atribuciones legales, en especial las conferidas por el artículo 173 de la Ley 100 de 1993 y el Decreto 2496 de 2006,
RESUELVE:
DE LOS COMITÉS TÉCNICO-CIENTÍFICOS.
ARTÍCULO 1o. INTEGRACIÓN DE LOS COMITÉS TÉCNICO-CIENTÍFICOS. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las Entidades Promotoras de Salud, EPS y demás Entidades Obligadas a Compensar, EOC, y las Administradoras del Régimen Subsidiado, ARS, integrarán un Comité Técnico-Científico, CTC, que estará conformado por un (1) representante de la EPS, EOC o ARS, según corresponda, un (1) representante de las Instituciones Prestadoras de Salud, IPS, y un (1) representante de los usuarios, que tendrá las funciones que se señalan en la presente resolución.
En las IPS funcionarán los Comités de Farmacia y Terapéutica y un miembro de ellos será el representante de las IPS ante el Comité Técnico-Científico.
Los Comités Técnico-Científicos deberán integrarse en cada departamento y distrito donde estas entidades hayan sido autorizadas para funcionar por la Superintendencia Nacional de Salud. En todo caso, deberán garantizar la oportunidad y la facilidad de acceso de los afiliados al Comité. Cuando se manejan los dos regímenes del Sistema General de Seguridad Social en Salud, SGSSS, en un mismo departamento o distrito, se podrá conformar un solo Comité, con la participación de un representante de los usuarios por cada régimen.
El representante legal de cada una de las EPS, EOC o ARS, deberá reportar en debida forma a la Superintendencia Nacional de Salud el acta de conformación de los Comités, identificando sus integrantes. Así mismo, deberán reportar las sustituciones que se produzcan, identificando de la misma manera a los nuevos integrantes.
ARTÍCULO 2o. REQUISITOS DE LOS MIEMBROS DEL COMITÉ. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Los representantes de la EPS, EOC o ARS e IPS, deberán reunir los siguientes requisitos:
Ser médico, químico farmacéutico o profesional de la salud, este último con experiencia comprobada en el área de la farmacología de mínimo dos (2) años. La experiencia se comprobará mediante certificado de la institución o instituciones en las que haya laborado.
PARÁGRAFO 1o. Por lo menos un (1) miembro del Comité deberá ser médico.
PARÁGRAFO 2o. Además de los requisitos establecidos en este artículo, los representantes que conforman los Comités Técnico-Científicos deberán presentar una carta de compromiso en la cual manifiesten que a partir del momento de la aceptación del cargo y hasta su retiro, no recibirán ningún tipo de beneficios de compañías productoras o distribuidoras de medicamentos. Igualmente, los representantes del Comité no podrán ser representantes legales, miembros de Junta Directiva, administradores y socios o tener vínculo laboral o contractual con compañías productoras o distribuidoras de medicamentos. El representante de los usuarios no podrá ser empleado de la EPS, ARS o EOC ni de sus filiales.
ARTÍCULO 3o. ELECCIÓN DE LOS REPRESENTANTES. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las EPS, ARS o EOC deberán realizar una convocatoria abierta entre sus prestadores de servicios de salud, asociaciones de usuarios o usuarios, que permita la selección objetiva de los representantes en el Comité, garantizando la participación democrática de las entidades y los usuarios.
PARÁGRAFO. Los miembros del Comité serán escogidos con sus respectivos suplentes para un período de dos (2) años, pudiendo ser seleccionados nuevamente para los períodos subsiguientes. En caso de ausencia definitiva de alguno de los miembros, las EPS, ARS o EOC deberán designar su reemplazo en un término no mayor a un (1) mes calendario, contado a partir de la fecha en que se produzca la ausencia definitiva, con la respectiva notificación a la Superintendencia Nacional de Salud.
ARTÍCULO 4o. FUNCIONES. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Comité Técnico-Científico tendrá las siguientes funciones:
1. Analizar para su autorización las solicitudes presentadas por los médicos tratantes de los afiliados, el suministro de medicamentos por fuera del listado de medicamentos del Plan Obligatorio de Salud, POS, adoptado por el Acuerdo 228 del CNSSS y demás normas que lo modifiquen, adicionen o sustituyan.
2. Justificar técnicamente las decisiones adoptadas, para lo cual se elaborarán y suscribirán las respectivas actas.
3. Realizar evaluaciones trimestrales de los casos autorizados y el seguimiento sobre el resultado de la salud de los pacientes a quienes se les autorizaron dichos tratamientos.
4. Presentar al Ministerio de la Protección Social y a las autoridades competentes cuando estas los soliciten, los informes relacionados con su objeto y funciones.
PARÁGRAFO. Para los efectos de lo dispuesto en la presente resolución se entenderán por hechos de naturaleza asistencial, los relacionados con la atención en salud en las etapas de prevención de la enfermedad, diagnóstico, tratamiento y rehabilitación para todas las patologías, según la intensidad de uso y los niveles de atención y grado de complejidad que se definan.
ARTÍCULO 5o. REUNIONES. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Comité Técnico-Científico se reunirá con la periodicidad requerida para tramitar oportunamente las solicitudes referentes a sus funciones por lo menos una (1) vez a la semana. De sus decisiones se dejará constancia en un libro de actas debidamente suscritas por los miembros del Comité y foliado, anexando los soportes utilizados como base de la decisión. Cuando no existan casos para someter a consideración del Comité, se dejará la respectiva constancia en el libro de actas.
Las actas que se generen de las reuniones del Comité deberán estar a disposición del Ministerio de la Protección Social y de la Superintendencia Nacional de Salud en el momento en que estas las requieran.
ARTÍCULO 6o. CRITERIOS PARA LA AUTORIZACIÓN. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Comité Técnico-Científico deberá tener en cuenta para la autorización de los medicamentos no incluidos en el Manual de Medicamentos del Plan Obligatorio de Salud los siguientes criterios:
a) La prescripción de medicamentos no incluidos en el Manual de Medicamentos del Plan Obligatorio de Salud solo podrá realizarse por el personal autorizado de la EPS, EOC o ARS. No se tendrán como válidas transcripciones de prescripciones de profesionales que no pertenezcan a la red de servicios de cada una de ellas;
b) Solo podrán prescribirse medicamentos que se encuentren debidamente autorizados para su comercialización y expendio en el país. De igual forma, la prescripción del medicamento deberá coincidir con las indicaciones terapéuticas que hayan sido aprobadas por el Invima en el registro sanitario otorgado al producto;
c) La prescripción de estos medicamentos será consecuencia de haber utilizado y agotado las posibilidades terapéuticas del Manual de Medicamentos del Plan Obligatorio de Salud, sin obtener respuesta clínica y/o paraclínica satisfactoria en el término previsto de sus indicaciones o de observar reacciones adversas o intolerancia por el paciente o porque existan indicaciones expresas. De lo anterior se deberá dejar constancia en la historia clínica;
d) Debe existir un riesgo inminente para la vida y salud del paciente, lo cual debe ser demostrable y constar en la historia clínica respectiva.
PARÁGRAFO. En ningún caso el Comité Técnico-Científico podrá aprobar tratamientos experimentales ni aquellos medicamentos que se prescriban para la atención de las actividades, procedimientos e intervenciones que se encuentren expresamente excluidos de los Planes de Beneficios conforme al artículo 18 de la Resolución 5261 de 1994 y demás normas que la adicionen, modifiquen o deroguen.
ARTÍCULO 7o. PROCEDIMIENTO PARA LA AUTORIZACIÓN. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes deberán ser presentadas al Comité por el médico tratante y se tramitarán conforme al siguiente procedimiento:
a) La solicitud y justificación del medicamento no incluido en el Plan Obligatorio de Salud, POS, serán presentadas y debidamente sustentadas por escrito por el médico tratante adjuntando la historia clínica del paciente y la identificación del medicamento o de los medicamentos incluidos en el Plan Obligatorio de Salud del mismo grupo terapéutico que se remplazan o sustituyen, con la descripción de su principio(s) activo(s), concentración y forma farmacéutica, y el número de días/tratamiento y dosis equivalentes al medicamento autorizado o negado, y si es necesario, la información sobre resultados de ayudas diagnósticas, información bibliográfica, situaciones clínicas particulares y casuística;
b) El Comité, dentro de la siguiente sesión a la presentación de la solicitud por parte del médico, deberá establecer su pertinencia y decidir sobre la petición presentada mediante la elaboración de la respectiva acta;
c) Si se requiere allegar información o documentación adicional, el Comité la solicitará al médico tratante, quien debe suministrarla dentro de los dos (2) días siguientes. Así mismo, si se requiere conceptos adicionales al emitido por el médico tratante, se solicitarán entre profesionales de la salud de la misma especialidad en el término anteriormente establecido. El Comité, dentro de la semana siguiente, deberá decidir sobre la petición formulada;
d) El Comité podrá autorizar tratamientos ambulatorios hasta por un máximo de tres (3) meses, tiempo que se considera pertinente para que el Comité Técnico-Científico nuevamente analice el caso y si la respuesta al tratamiento es favorable, determine la periodicidad con la que se continuará autorizando y suministrando el medicamento, el que en ningún caso podrá ser por tiempo indefinido.
Para el caso de pacientes con tratamientos crónicos a los cuales y después de haber realizado el proceso antes mencionado se les determine un tiempo de tratamiento definitivo para el manejo de su patología, los períodos de autorización podrán ser superiores a tres (3) meses y hasta por un (1) año, en cuyo caso el Comité Técn ico-Científico deberá hacer la evaluación por lo menos una (1) vez al año y determinar la continuidad o suspensión del tratamiento.
Una vez autorizado por parte del Comité Técnico-Científico el medicamento no incluido en el Acuerdo 228 del Consejo Nacional de Seguridad Social en Salud, CNSSS o las normas que lo adicionen o modifiquen, la EPS, EOC o ARS deberá garantizar el suministro del medicamento al usuario y tendrá la posibilidad de solicitar el recobro correspondiente ante el Fosyga, de conformidad con lo establecido en la presente resolución.
ARTÍCULO 8o. EXCEPCIONES. <Aparte subrayado CONDICIONALMENTE NULO> <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> En situaciones de urgencia manifiesta, es decir, cuando esté en riesgo la vida del paciente, no aplicará el procedimiento para la autorización previsto en la presente resolución, teniendo el médico tratante la posibilidad de decidir sobre el medicamento a utilizar, previa verificación del cumplimiento de los criterios de autorización establecidos en la presente resolución.
Sin perjuicio de lo anterior, el médico tratante deberá presentar el caso ante el Comité Técnico-Científico en cualquiera de las dos (2) sesiones siguientes a la ocurrencia del hecho, quien, mediante un análisis del caso, confirmará o no la decisión adoptada y autorizará la continuidad en el suministro del medicamento, si es del caso.
PROCEDIMIENTO PARA EFECTUAR RECOBROS AL FOSYGA POR CONCEPTO DE MEDICAMENTOS NO INCLUIDOS EN EL POS Y FALLOS DE TUTELA.
ARTÍCULO 9o. REQUISITOS GENERALES PARA LA PRESENTACIÓN DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela, deberán diligenciarse en el formato “FORMULARIO RADICACION DE SOLICITUDES DE RECOBROS” y su anexo “RELACION DE SOLICITUDES DE RECOBRO” que se adoptan a través de la presente Resolución.
Siempre que se mantengan actualizados o vigentes de acuerdo con los términos que a continuación se señalan, no requerirán acompañar a cada solicitud, los siguientes documentos:
a) Certificado de existencia y representación legal de la EPS, EOC o ARS, con fecha de expedición no mayor a treinta (30) días. Este documento deberá remitirse al Ministerio de la Protección Social o a la entidad que se defina para tal efecto cada seis (6) meses o cada vez que se modifique la representación legal;
b) Poder debidamente otorgado si actúa por intermedio de apoderado. Este poder deberá actualizarse cada vez que se modifique con ocasión de la renuncia o sustitución;
c) Lista de precios vigente de medicamentos del Plan Obligatorio de Salud, POS, de los proveedores de la entidad. Este documento deberá actualizarse cada vez que se presente alguna novedad, evento en el cual, deberán ser remitidos dentro de los quince (15) días siguientes a la ocurrencia de la misma;
d) Certificación de los integrantes del Comité Técnico-Científico registrado ante la Superintendencia Nacional de Salud. Esta certificaci ón deberá actualizarse cada vez que se modifique uno o varios de los integrantes del Comité, previo registro ante la Superintendencia Nacional de Salud;
e) El Plan General de cuotas moderadoras y copagos aplicables a sus afiliados, el cual deberá actualizarse dentro de los quince (15) días siguientes a su fijación o modificación anual.
ARTÍCULO 10. REQUISITOS ESPECIALES DE LA SOLICITUD DE RECOBROS POR MEDICAMENTOS NO INCLUIDOS EN EL POS Y AUTORIZADOS POR EL COMITÉ TÉCNICO-CIENTÍFICO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> La solicitud de recobro ante el Fosyga por concepto de medicamentos no incluidos en el POS y autorizados por el Comité Técnico-Científico, debe presentarse a través de la dependencia de correo y radicación del Ministerio de la Protección Social o de la entidad que se defina para tal efecto.
A la solicitud diligenciada en el formato “FORMULARIO RADICACION DE SOLICITUDES DE RECOBROS” y su anexo, deberán acompañarse los siguientes documentos:
a) Formato de “SOLICITUD DE RECOBRO POR CONCEPTO DE MEDICAMENTOS NO POS-CTC”, numerada consecutivamente por cada paciente, el cual se adopta en la presente resolución y que deberá diligenciarse en su totalidad;
b) Una copia del acta del Comité Técnico-Científico donde se determine y concluya la autorización respectiva del medicamento no incluido en el Acuerdo 228 del CNSSS o las normas que lo adicionen o modifiquen, identificando su grupo terapéutico, principio(s) activo(s) individuales o combinados, concentración, forma farmacéutica, número de días/tratamiento, número de dosis/día y cantidad autorizada. El acta deberá contener además lo siguiente:
i) La fecha de elaboración y número del acta;
ii) Un resumen de la solicitud efectuada por el médico tratante, identificando el nombre del médico, la fecha de la solicitud y demás datos consignados en la misma y justificación del medicamento No POS;
iii) Los datos de identificación del afiliado o paciente;
iv) El diagnóstico, descripción, código y análisis del caso objeto de estudio;
v) La verificación del cumplimiento de los criterios de autorización contenidos en la presente resolución, certificando que estos han sido constatados en la historia clínica del afiliado o paciente;
vi) La decisión adoptada frente al suministro del medicamento, la cual, en caso de definir su no autorización, deberá indicar la justificación técnica y normativa que la soporta;
vii) La identificación del medicamento o de los medicamentos incluidos en el Plan Obligatorio de Salud del mismo grupo terapéutico que se reemplazan o sustituyen, con la descripción de su principio(s) activo(s), concentración y forma farmacéutica, y el número de días/tratamiento y dosis/día equivalentes al medicamento autorizado o negado.
c) Original o copia de la factura de venta expedida por el proveedor, la cual debe ceñirse a lo establecido en el literal c) del artículo 617 del Estatuto Tributario, con constancia de cancelación. La factura debe identificar la entidad responsable del pago (EPS, EOC o ARS), nombre, valor y cantidad del medicamento recobrado y la identificación del afiliado al cual se suministró el medicamento. Cuando la factura incluya el tratamiento de más de un afiliado, deberá señalar en forma desagregada la relación que enuncie: El medicamento, la cantidad y el valor facturado para cada afiliado certificado por el proveedor;
En el evento de que se realicen compras al por mayor y al proveedor le sea imposible identificar al paciente a quien le fue suministrado, el representante legal de la EPS, EOC o ARS, deberá certificar bajo la gravedad de juramento tal circunstancia, indicando a qué factura imputa el respectivo suministro;
d) Copia de la fórmula elaborada por el médico tratante con firma y registro médico, la cual deberá ajustarse a lo estipulado en el capítulo cuarto del Decreto 2200 de 2005 y demás normas que lo modifiquen o deroguen. El anexo de este documento se exceptúa en los casos de medicamentos suministrados a pacientes hospitalizados;
e) Documento que evidencie la entrega del medicamento al paciente, que puede ser la factura, la fórmula médica, formato diseñado para tal efecto por la EPS, ARS o EOC, que deberá ser firmado por el paciente, su representante, responsable o acudiente con número de identificación como constancia de recibido.
PARÁGRAFO 1o. Los documentos de que trata este artículo para cada solicitud de recobro deberán estar debidamente legajados y foliados con sujeción estricta al orden señalado en el presente artículo.
PARÁGRAFO 2o. La entidad reclamante deberá garantizar el adecuado embalaje y envío de los recobros, la calidad y nitidez de los documentos de soporte.
ARTÍCULO 11. REQUISITOS ESPECIALES DE LA SOLICITUD DE RECOBROS ORIGINADOS EN FALLOS DE TUTELA. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Toda solicitud de recobro que deba ser reconocida y pagada por el Fosyga, por concepto de fallos de tutela, deberá presentarse a través de la dependencia de correo y radicación del Ministerio de la Protección Social o de la entidad que se defina para tal efecto.
A la solicitud diligenciada en el formato “FORMULARIO RADICACION DE SOLICITUDES DE RECOBROS” y su anexo, deberán acompañarse los siguientes documentos:
a) Formato de “SOLICITUD DE RECOBRO POR CONCEPTO DE PRESTACIONES ORDENADAS POR FALLOS DE TUTELA” numerada consecutivamente por cada paciente, el cual se adopta en la presente Resolución y que deberá diligenciarse en su totalidad;
b) Primera copia del fallo de tutela con constancia de ejecutoria. Para cuentas consecutivas originadas en el mismo fallo, se relacionará el número de radicado de la primera cuenta presentada en la cual se anexó la primera copia del fallo;
c) Original o copia de la factura de venta expedida por el proveedor, la cual debe ceñirse a lo establecido en el literal c) del artículo 617 del Estatuto Tributario, en la que conste su cancelación. La factura debe identificar la entidad responsable del pago (EPS, EOC o ARS) nombre, valor y cantidad de los servicios prestados objeto del recobro donde estén desagregados las estancias, medicamentos, insumos, honorarios, derechos de sala, pruebas diagnósticas y demás servicios a recobrar según el caso y la identificación del afiliado al cual se prestaron los servicios. Cuando la factura incluya el tratamiento de más de un paciente, la información anterior deberá venir en forma desagregada y detallada para cada afiliado certificada por el proveedor;
d) Certificado de semanas cotizadas al Sistema por el afiliado o beneficiario, en los casos de tutela por períodos mínimos de cotización, en los cuales se especifique la fecha de afiliación al Sistema General de Seguridad Social y a la EPS, identificando las semanas cotizadas en el año inmediatamente anterior a la fecha del otorgamiento de la prestación ordenada en el respectivo fallo. Para estos efectos el certificado de semanas cotizadas al sistema lo emitirá la respectiva EPS o EOC de acuerdo a la información reportada en sus formularios de afiliación y novedades;
e) Copia del Acta del Comité Técnico-Científico que negó el suministro del medicamento No POS, en forma previa a la acción de tutela, si fuere el caso;
f) Documento que evidencie la entrega o suministro del medicamento, actividad, procedimiento, intervención, elemento o servicio al paciente que puede ser la factura, la fórmula médica o formato diseñado para tal efecto por la EPS, ARS o EOC, que deberá ser firmado por el paciente o su acudiente con número de identificación como constancia de recibido.
PARÁGRAFO 1o. Los documentos de que trata este artículo para cada solicitud de recobro deberán estar debidamente legajados y foliados con sujeción estricta al orden señalado en el presente artículo.
PARÁGRAFO 2o. La entidad reclamante deberá garantizar el adecuado embalaje y envío de los recobros, la calidad y nitidez de los documentos de soporte.
ARTÍCULO 12. TÉRMINO PARA PRESENTAR LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las EPS, EOC y ARS deberán tramitar y presentar en debida forma las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela, de conformidad con lo establecido en el artículo 13 del Decreto-ley 1281 de 2002, dentro de los seis (6) meses siguientes a la generación o establecimiento de la obligación de pago o de la ocurrencia del evento, según corresponda.
Para efectos de las reclamaciones por concepto de medicamentos no incluidos en el POS y autorizados por el Comité Técnico-Científico, se tendrá en cuenta la fecha de radicación de la factura ante la EPS, EOC y ARS por parte del proveedor o la fecha del suministro efectivo del medicamento; y para el caso de recobros por concepto de medicamentos y de la prestación de servicios no incluidos en los planes obligatorios de salud, ordenados por fallos de tutela, se tendrá en cuenta la fecha de expedición de la constancia de ejecutoria de la sentencia que la soporta o la fecha de radicación de la factura ante la respectiva EPS, ARS o EOC por parte del proveedor.
En aquellos fallos de tutela que ordenen prestaciones sucesivas, una vez vencido el término de ejecutoria de la sentencia que las soportan, el plazo previsto en el Decreto-ley 1281 de 2002 se contará a partir del momento en que se preste el servicio, se suministre el medicamento, según sea el caso, o la fecha de radicación de la factura ante la respectiva EPS, ARS o EOC por parte del proveedor.
ARTÍCULO 13. TÉRMINO PARA ESTUDIAR LA PROCEDENCIA Y EL PAGO DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Ministerio de la Protección Social o la entidad que se defina para tal efecto, deberá adelantar el estudio de la solicitud de recobro e informar a la entidad reclamante el resultado del mismo, a más tardar dentro de los dos (2) meses siguientes a su radicación.
Como resultado del estudio, las solicitudes de recobro podrán ser objeto de rechazo, devolución, aprobación condicionada o aprobación para pago.
Las solicitudes de recobro presentadas oportunamente y en debida forma, que tengan como resultado aprobación para pago, deberán pagarse dentro del plazo señalado en el presente artículo.
ARTÍCULO 14. TÉRMINO PARA RADICAR LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las EPS, EOC y ARS, deberán presentar las solicitudes de recobro dentro de los quince (15) primeros días calendario de cada mes.
Aquellos recobros que, transcurrido el término de los quince (15) días calendario de radicación ante el Ministerio de la Protección Social o la entidad que se defina para tal efecto, se les vence el termino de los seis (6) meses señalados en la presente resolución, se entenderán presentados oportunamente, siempre y cuando, su radicación se efectúe dentro de los primeros quince (15) días calendario del siguiente mes.
ARTÍCULO 15. CAUSALES DE RECHAZO DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela serán rechazadas en forma definitiva, por las causales y códigos que se señalan a continuación:
a) Cua ndo fueren presentadas en forma extemporánea de conformidad con el artículo 13 del Decreto-ley 1281 de 2002 y de acuerdo con las fechas establecidas en los artículos 12 y 14 de la presente resolución. (Código 1-01);
b) Cuando el fallo de tutela no otorgue posibilidad de recobro ante el Fosyga, la Nación o el Ministerio de la Protección Social (Código 1-02);
c) Cuando el medicamento, actividad, procedimiento, intervención, elemento o servicio objeto de la solicitud de recobro no corresponda a lo ordenado por el fallo de tutela o a lo(s) medicamentos(s) autorizado(s) por el Comité Técnico-Científico, según el caso (Código 1-03);
d) Cuando los valores objeto de recobro ya hayan sido pagados por el Fosyga (Código 1-04);
e) Cuando no se anexe al recobro la factura del proveedor o prestador del servicio en la que conste su cancelación (Código 1-05);
f) Cuando al recobro no se adjunta copia auténtica del fallo o fallos de tutela (Código 1-06);
g) Cuando al recobro no se aporta el Acta del Comité Técnico-Científico (Código 1-07).
PARÁGRAFO. Las causales previstas en los literales f) y g), no serán aplicables cuando se trate de recobros por prestaciones sucesivas y dichos documentos fueron aportados con la primera solicitud.
ARTÍCULO 16. CAUSALES DE DEVOLUCIÓN DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela, serán devueltas, por las causales y códigos que se señalan a continuación.
i) Las causales generales de devolución aplicables a todas las solicitudes de recobro serán las siguientes:
a) Cuando el recobro no corresponde con lo facturado por el proveedor (Código 2-01);
b) Cuando la factura no cumple con el literal c) del artículo 617 del Estatuto Tributario (Código 2-02);
ii) Las causales de devolución aplicables a los recobros por medicamentos no incluidos en el POS y autorizados por el Comité Técnico-Científico serán:
a) Cuando no hay evidencia de la entrega del medicamento No Pos al paciente. (Código 2-03);
b) Cuando el contenido del Acta del Comité Técnico-Científico, no registre la fecha de realización del Comité (Código 2-04);
c) Cuando el contenido del Acta no registre la fecha de solicitud (Código 2-05);
d) Cuando el contenido del Acta del Comité Técnico-Científico no contiene la justificación médica (Código 2-06);
e) Cuando el contenido del Acta del Comité Técnico-Científico no registre el nombre del afiliado (Código 2-07);
f) Cuando el nombre del afiliado contenido en el Acta del Comité Técnico-Científico no corresponde al consignado en la solicitud del médico tratante (Código 2-08);
g) Cuando el contenido del Acta del Comité Técnico-Científico no identifica el medicamento autorizado (grupo terapéutico, principio(s) activo(s) individuales o combinados, concentración, forma farmacéutica, número de días/tratamiento, número de dosis/día y cantidad autorizada) (Código 2-09);
h) Cuando el contenido del Acta del Comité Técnico-Científico no identifica el o los medicamentos del Plan Obligatorio de Salud que se reemplazan o sustituyen por el autorizado (grupo terapéutico, principio(s) activo(s) individuales o combinados, concentración, forma farmacéutica, y número de días/tratamiento, número de dosis/día y cantidad equivalentes a la autorizada) (Código 2-10);
i) Cuando en el contenido del Acta del Comité Técnico-Científico se registra que el suministro del medicamento es anterior a la fecha de realización del Comit é (Código 2-11);
j) Cuando la fecha de solicitud del médico tratante es posterior al suministro del medicamento (Código 2-12).
iii) Las causales de devolución aplicables a los recobros originados en fallos de tutela serán:
a) Cuando el medicamento, actividad, procedimiento, intervención, elemento o servicio ordenado por el fallo de tutela no corresponde con lo facturado por el proveedor (Código 2-13);
b) Cuando el nombre del afiliado contenido en el fallo de tutela no corresponde con el consignado en la solicitud de recobro. (Código 2-14).
c) Cuando la copia auténtica del fallo o fallos de tutela tenga enmendaduras. (Código 2-15);
d) Cuando no adjunta certificado de semanas de cotización al Sistema General de Seguridad Social en Salud, para fallos ordenados por periodos mínimos de cotización. (Código 2-16).
Cuando se presente una o varias de las causales previstas en el presente artículo, se devolverá la documentación y se informará al representante legal o al apoderado de la entidad reclamante, identificando o señalando, por una (1) sola vez, el código de la causal y/o causales y la totalidad de los documentos que deben allegar, actualizar o completar y todas las inconsistencias que deban subsanarse.
Cuando se devuelva la solicitud de recobro, deberá presentarse dentro de los dos (2) meses siguientes una nueva solicitud en la que se subsanen las causales que dieron lugar a su devolución.
La nueva solicitud, para efectos de lo previsto en el artículo 13 del Decreto-ley 1281 de 2002, se entenderá presentada oportunamente, siempre y cuando su radicación se efectúe dentro del plazo señalado en el inciso anterior.
PARÁGRAFO. Para medicamentos no incluidos en el POS y autorizados por el Comité Técnico-Científico no habrá lugar a la aplicación de las causales previstas en los literales i) y j) del presente artículo, cuando se trate del suministro de medicamentos en las excepciones consagradas en el artículo 8o de la presente resolución.
ARTÍCULO 17. CAUSALES DE APROBACIÓN CONDICIONADA DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela tendrán aprobación condicionada, por las causales y códigos se señalan a continuación:
a) Cuando falte el certificado de existencia y representación legal de la EPS, EOC o ARS, conforme a lo dispuesto en el artículo 9o de la presente resolución. (Código 3-01);
b) Cuando falte el poder debidamente otorgado si actúa por intermedio de apoderado. (Código 3-02);
c) Cuando falte la lista de precios vigente de medicamentos del Plan Obligatorio de Salud, POS, de los proveedores de la entidad. (Código 3-03);
d) Cuando falte la certificación de los integrantes del Comité Técnico-Científico registrado ante la Superintendencia Nacional de Salud. (Código 3-04);
e) Cuando falte el plan general de cuotas moderadoras y copagos aplicables a sus afiliados. (Código 3-05);
f) Cuando las firmas de quienes suscriben el Acta del Comité Técnico-Científico no coinciden con las reportadas a la Superintendencia Nacional de Salud (Código 3-06);
g) Cuando la factura del proveedor o prestador del servicio no identifica la entidad responsable del pago (Código 3-07);
h) Cuando la factura del proveedor o prestador del servicio no identifica el afiliado atendido (Código 3-08);
i) Cuando al recobro no se adjunte la certificación del representante legal de la EPS, EOC o ARS, en la cual indica a qué factura imputa el respectivo suministro y/o prestación de servicio recobrado, únicamente para lo previsto en el inciso segundo del literal c) del artículo 10, de la presente resolución (Código 3-09);
j) Cuando la copia auténtica del fallo o fallos de tutela no contiene(n) la constancia de ejecutoria (Código 3-10);
k) Cuando la copia auténtica del fallo o fallos de tutela son ilegibles en su parte resolutiva. (Código 3-11).
Para efectos de completar o actualizar la documentación, con excepción de la causal prevista en el literal j), la entidad reclamante dispondrá de un plazo no mayor a dos (2) meses, contados a partir de la información al representante legal o al apoderado de la entidad reclamante de tales causales, y su pago se efectuará, conforme se establece en el artículo siguiente.
Para las solicitudes que registren la causal j), el plazo para completar la documentación y allegar la constancia de ejecutoria, es de nueve (9) meses contados a partir de la fecha de información al representante legal o al apoderado de la entidad reclamante de tales causales.
Las solicitudes de recobro que sean objeto de aprobación condicionada recibirán el pago del 50% del valor liquidado en forma oficial por el Ministerio de la Protección Social o por la entidad autorizada que se defina para tal efecto, una vez surtida la auditoría, dentro del plazo señalado en el artículo 13 de la presente resolución. El 50% restante será cancelado una vez, la entidad reclamante complete o actualice la documentación objeto de la aprobación condicionada; tal pago deberá efectuarse por el Ministerio de la Protección Social o la entidad que se defina para tal efecto, dentro de los dos (2) meses siguientes a la fecha de radicación del formato “REMISION DOCUMENTACION RECOBROS DE MEDICAMENTOS NO POS Y FALLOS DE TUTELA CON ESTADO DE APROBACION CONDICIONADA”.
Si no se completan o actualizan los documentos dentro de los términos previstos en el presente artículo, se entenderá desistida la solicitud y la entidad reclamante deberá reintegrar el 50% del valor liquidado en forma oficial, por el Ministerio de la Protección Social o por la entidad autorizada que se defina para tal efecto, de la reclamación que se le haya cancelado, para lo cual el representante legal o al apoderado de la entidad reclamante en el formato “FORMULARIO RADICACION DE SOLICITUDES DE RECOBROS”, deberá dejar constancia de su autorización para el descuento automático de tal valor con cargo a futuras reclamaciones. Lo anterior sin perjuicio de que la entidad reclamante presente una nueva solicitud, siempre y cuando se encuentre dentro del término previsto en el artículo 13 del Decreto-ley 1281 de 2002.
ARTÍCULO 18. PAGOS DE SOLICITUDES DE RECOBRO POR UN VALOR DIFERENTE AL SOLICITADO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto, aprobará y pagará las solicitudes de recobro al Fosyga por concepto de medicamentos y fallos de tutela por un valor diferente al solicitado, una vez realizada la auditoría integral por las causales y códigos que se señalan a continuación:
a) Cuando exista error en los cálculos del recobro (Código 4-01);
b) Cuando el porcentaje recobrado por semanas de cotización no coincida con la certificación aportada (Código 4-02);
c) Cuando como consecuencia del fallo de tutela se incluyan prestaciones contenidas en los planes de beneficios (Código 4-03);
d) Cuando el valor de la factura en letras sea diferente al valor consignado en números, caso en el cual se atenderá el valor en letras (Código 4-04);
e) Cuando uno o varios ítems incluidos en el recobro presente alguna causal de rechazo o devolución. (Código 4-05);
f) Cuando uno o varios de los datos contenidos en el medio magnético no corresponde a lo diligenciado en el formato físico, se atenderá a lo contenido en el físico. (Código 4-06).
En estos eventos, previa realización de la auditoría y elaboración del documento “Liquidación Oficial de Conceptos”, según la documentación anexa a la solicitud, esta será aprobada y pagada por un valor diferente al recobrado. Si con posterioridad al pago la EPS, EOC o ARS demuestra que sus datos están debidamente soportados, se ajustarán, aprobarán y pagarán las diferencias a que hubiere lugar.
ARTÍCULO 19. COMUNICACIÓN A LAS ENTIDADES RECOBRANTES. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El resultado de la auditoría integral aplicada a las solicitudes de recobro por concepto de Medicamentos no POS autorizados por el Comité Técnico-Científico u ordenados por fallos de tutela debe comunicarse, por el Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto, al representante legal de la entidad indicando el estado que presenta el recobro, las causales aplicadas, así como, aquellas por las cuales consideró pertinente reliquidar el valor recobrado. La comunicación deberá contener los siguientes requisitos formales y de fondo:
a) Fecha de expedición de la comunicación;
b) Número de recobro y número de radicación del recobro;
c) Código de la causal aplicada conforme al estado que se informa de acuerdo con lo previsto en la presente resolución;
d) El término con el que cuenta la EPS, EOC o ARS para dar respuesta a lo que hubiere lugar.
A la comunicación de que trata el presente artículo, deberá anexarse medio magnético que contendrá en detalle las causales que se aplican y bajo la misma estructura presentada para la radicación de los recobros.
PARÁGRAFO 1o. Para el cumplimiento del numeral 3 del presente artículo, la información deberá suministrarse, en forma individual por cada ítem del recobro presentado.
PARÁGRAFO 2o. Lo contenido en ningún caso podrá desconocer que un recobro y cada uno de sus ítems únicamente podrán encontrarse aprobado para pago, rechazado, devuelto y aprobado condicionado.
ARTÍCULO 20. ENVÍO DE LA COMUNICACIÓN. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> La comunicación será enviada por el Ministerio de la Protección Social o la entidad que se defina para tal efecto, dentro de los cinco (5) días siguientes a la fecha en que el Administrador Fiduciario reciba del Ministerio la ordenación de gasto, a la dirección que aportó el representante legal al momento del diligenciamiento de los formatos de radicación establecidos para los recobros. De lo anterior se conservará copia de la constancia de envío.
A dicha comunicación se anexará el medio físico del recobro que se rechaza o devuelve. Los recobros que registren los estados aprobado y aprobada condicionada permanecerán a cargo del Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto.
PARÁGRAFO. En el evento de que no se señalen en forma completa las causales o estas fueren injustificadas, la entidad responsable del estudio, revisión o auditoría deberá pagar con cargo a sus propios recursos, las sumas que en exceso a lo cobrado hubiere lugar.
ARTÍCULO 21. OBJECIÓN DE LA ENTIDAD RECOBRANTE. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> La comunicación del resultado de la auditoría, efectuada por el Ministerio de la Protección Social o la entidad que se defina para tal efecto, en la cual se informa en qué estado se encuentra el recobro y cada uno de los datos en él contenidos podrán ser objeto de cuestionamiento por la entidad recobrante, acudiendo ante quien emitió dicha comunicación, para que confirme o modifique su decisión inicial, acogiéndose siempre a los términos y formalidades establecidos para tal efecto por la presente resolución.
PARÁGRAFO. El documento mediante el cual la entidad recobrante expone su desacuerdo, no puede versar sobre nuevos hechos, ni debatir asuntos diferentes a los estimados en la comunicación previamente enviada.
En caso de existir causales que se soporten en carencias documentales o de insuficiencia de información contenidas en el recobro, deberá indicarse el folio en el cual, la entidad reclamante considera se encuentra el documento o la información que soporta la objeción en el recobro originalmente entregado.
ARTÍCULO 22. OPORTUNIDAD PARA SUSTENTAR LA OBJECIÓN. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Una vez efectuada la comunicación al representante legal de la entidad recobrante, contará con un término de dos (2) meses para suministrar por escrito y en medio magnético, junto con el diligenciamiento del formato “OBJECION A LA AUDITORIA REALIZADA” que se adopta con la presente Resolución, los motivos que justifican su desacuerdo con la comunicación emitida.
Las solicitudes de “Objeción a la Auditoría Realizada” deberán presentarse dentro del día 16 y el día 20 calendario de cada mes. Aquellas solicitudes que, transcurrido el término de radicación aquí previsto, se les venza el término de los dos (2) meses, se entenderán presentadas oportunamente, siempre y cuando, su radicación se efectúe dentro del día 16 y el día 20 calendario del siguiente mes.
Los recobros objeto de la solicitud de “Objeción a la Auditoría Realizada” deben ingresar con el mismo número de radicado y el mismo número del recobro suministrado por la entidad recobrante.
PARÁGRAFO. La solicitud de “Objeción a la Auditoría Realizada” en caso de versar sobre recobros rechazados o devueltos, deberá acompañarse del medio físico que, de acuerdo con lo d ispuesto en el artículo 20 de la presente resolución, previamente ha sido entregado por parte del Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto.
ARTÍCULO 23. RESPUESTA A LA OBJECIÓN PRESENTADA POR LA ENTIDAD RECOBRANTE. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Ministerio de la Protección Social o la entidad que se defina para tal efecto, contará con un (1) mes para informarle a la entidad recobrante la respuesta a la objeción presentada. El pronunciamiento que allí se efectúe se considerará definitivo.
ARTÍCULO 24. PAGO DE FALLOS DE TUTELA EN LOS CUALES SE AUTORIZA EL RECOBRO A LA NACIÓN O AL MINISTERIO DE LA PROTECCIÓN SOCIAL. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> Las solicitudes por concepto de fallos de tutela en los cuales se autorice el recobro a la Nación o al Ministerio de la Protección Social, deberán presentarse ante el Ministerio o la entidad que se defina para tal efecto.
Para tal efecto, deberán cumplir los requisitos, condiciones y trámite previsto en la presente resolución. Una vez se encuentre aprobada para pago se dará traslado, en forma individual, a la Dirección General de Financiamiento del Ministerio de la Protección Social para el trámite a que hubiere lugar.
ARTÍCULO 25. MONTO A RECONOCER Y PAGAR POR RECOBRO DE MEDICAMENTOS. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El monto a reconocer y pagar por recobro de medicamentos se determinará sobre el precio de compra al proveedor soportado en la factura de venta de este, de la siguiente forma:
a) Medicamentos NO POS autorizados por Comité Técnico-Científico. El valor a reconocer y pagar por concepto de medicamentos no incluidos en el Acuerdo 228, 236, 263 y 282 del CNSSS y demás Acuerdos que los modifique o adicionen, autorizados por Comité Técnico-Científico, será la diferencia entre el valor facturado del medicamento suministrado y el valor calculado para el o los medicamentos incluidos en el Plan Obligatorio de Salud del mismo grupo terapéutico que se reemplaza(n) o sustituye(n).
Al valor resultante, se le descontará el valor de la cuota moderadora o copago que las EPS, EOC o ARS hayan cobrado al afiliado conforme a su Plan General de Cuotas Moderadoras y Copagos, y este total será el valor a pagar por el Fosyga.
No se reconocerán variaciones posteriores del precio del medicamento, ni ajustes por inflación o cambio de anualidad;
b) Medicamentos POS ordenados por fallos de tutela para afiliados del régimen contributivo que no han cumplido con los periodos mínimos de afiliación. El valor a reconocer y pagar por concepto de fallos de tutela que correspondan a medicamentos incluidos en los Acuerdos 228, 236, 263 y 282 del CNSSS y demás Acuerdos que los modifiquen o adicionen en los cuales el afiliado del régimen contributivo no ha cumplido con los períodos de cotización necesarios para que la EPS o EOC garantice su total prestación, será el porcentaje equivalente a las semanas faltantes para cumplir el total de las requeridas según sea el caso (52 ó 100 sema nas). Este porcentaje se aplicará al valor facturado por el proveedor.
Al valor resultante se le descontará el valor de la cuota moderadora o copago que las EPS, EOC o ARS hayan cobrado al afiliado conforme a su Plan General de Cuotas Moderadoras y Copagos, y este total será el valor a pagar por el Fosyga.
No se reconocerán variaciones posteriores del precio del medicamento, ni ajustes por inflación o cambio de anualidad.
No habrá lugar al pago de medicamentos POS para actividades, procedimientos e intervenciones de los planes obligatorios de salud, por aspectos diferentes al contemplado en el presente literal, por encontrarse ya reconocidos por el Sistema General de Seguridad Social en Salud, a través de la respectiva Unidad de Pago por Capitación, UPC.
c) Medicamentos NO POS ordenados por fallos de tutela para actividades, procedimientos e intervenciones incluidas en los planes obligatorios de salud. El valor a reconocer y pagar por concepto de medicamentos no incluidos en los Acuerdos 228, 236, 263 y 282 del CNSSS y los demás Acuerdos que los modifiquen o adicionen para las actividades, procedimientos e intervenciones incluidos en los planes obligatorios de salud ordenados por fallos de tutela, será la diferencia entre el valor facturado del medicamento suministrado y el valor calculado para el o los medicamentos incluidos en el Plan Obligatorio de Salud del mismo grupo terapéutico que se reemplaza(n) o sustituye(n).
Al valor resultante, se le descontará el valor de la cuota moderadora o copago que las EPS, EOC o ARS hayan cobrado al afiliado conforme a su Plan General de Cuotas Moderadoras y Copagos, y este total será el valor a pagar por el Fosyga.
No se reconocerán variaciones posteriores del precio del medicamento, ni ajustes por inflación o cambio de anualidad.
<Inciso NULO> El valor a reconocer y pagar por concepto de medicamentos ordenados por fallos de tutela para actividades, procedimientos e intervenciones excluidas de los planes obligatorios de salud, será el 50% del valor facturado del medicamento. En estos eventos, no se reconocerán variaciones posteriores del precio del medicamento, ni ajustes por inflación o cambio de anualidad.
ARTÍCULO 26. MONTO A RECONOCER Y PAGAR POR RECOBRO DE ACTIVIDADES, PROCEDIMIENTOS, INTERVENCIONES O ELEMENTOS ORDENADOS EN FALLOS DE TUTELA. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El monto a reconocer y pagar por recobro de actividades, procedimientos, intervenciones o elementos ordenados en fallos de tutela se determinará de la siguiente forma:
a) Actividades, procedimientos, intervenciones o elementos incluidos en el Plan de Beneficios del Régimen contributivo, para afiliados que no han cumplido con los períodos mínimos de cotización. Para el caso de actividades, procedimientos, intervenciones y elementos incluidos en el Plan de Beneficios del Régimen contributivo, en los cuales el afiliado no ha cumplido con los períodos de cotización necesarios para que la EPS o EOC garantice su total prestación, el valor a reconocer y pagar por el Fosyga será el porcentaje equivalente a las semanas faltantes para cumplir el total de las requeridas según sea el caso (52 ó 100 semanas). Este porcentaje se aplicará al valor facturado por el proveedor sobre los conceptos de que trata el presente literal, incluyendo las pruebas diagnósticas que se requieran dentro de la atención o para el seguimiento del tratamiento postoperatorio intrahospitalario del evento, complicaciones relacionadas exclusivamente con el evento, excluyendo de este pago las pruebas dirigidas a definir el diagnóstico y la atención inicial de urgencias.
No habrá lugar al pago de actividades, procedimientos, intervenciones o elementos incluidos en el Plan Obligatorio de Salud en casos diferentes al contemplado en el presente literal, por encontrarse ya reconocidos por el Sistema General de Seguridad Social en Salud, a través de la respectiva Unidad de Pago por Capitación, UPC;
b) <Aparte tachado NULO> Actividades, procedimientos, intervenciones o elementos no incluidos en los Planes Obligatorios de Salud. En el caso de actividades, procedimientos, intervenciones o elementos no incluidos en los Planes Obligatorios de Salud, POS, el valor a reconocer y pagar por el Fosyga se liquidará sobre el valor total facturado por el proveedor, incluyendo las pruebas diagnósticas que se requieran dentro de la atención o para el seguimiento del tratamiento postoperatorio intrahospitalario del evento, complicaciones relacionadas exclusivamente con el evento, excluyendo de este pago las pruebas dirigidas a definir el diagnóstico y la atención inicial de urgencias.
ARTÍCULO 27. MECANISMOS PARA EFECTUAR EL PAGO DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto, efectuará el pago de las solicitudes de recobro ante el Fosyga por concepto de medicamentos y fallos de tutela mediante cheque o abono en cuentas corrientes o de ahorro que le fueren informadas para tal efecto.
En el régimen contributivo, el proceso de recobro es independiente del proceso de compensación por parte de la EPS y demás EOC y en ningún caso podrán efectuarse cruce de cuentas. En el Régimen Subsidiado, las ARS no podrán hacer cruce de cuentas sobre recursos excedentes o deficitarios del objeto de su contratación para la prestación del POS-Subsidiado.
ARTÍCULO 28. CONTROL, SEGUIMIENTO Y AUDITORÍA. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> El Ministerio de la Protección Social o la entidad autorizada que se defina para tal efecto, dará traslado a la Superintendencia Nacional de Salud para las investigaciones a que hubiere lugar de acuerdo con sus competencias, cuando el volumen y valor de las solicitudes superen el promedio mensual histórico de recobros de la entidad, cuando se presenten recobros por prestaciones que correspondan al Plan de Benéficos de los regímenes contributivo y subsidiado sin que medie causa justificada para el recobro, o cuando el veinte por ciento (20%) del acumulado anual de las solicitudes sean objeto de rechazo o devolución.
El Ministerio de la Protección Social en la realización de los estudios de los Planes de Beneficios y de la suficiencia de la Unidad de Pago por Capitación, UPC, considerará los medicamentos o procedimientos recobrados, y trasladará a la Comisión Nacional de Regulación de Precios de Medicamentos el listado de precios de los medicamentos recobrados para la adopción de las medidas propias de su competencia.
Las EPS, EOC y ARS, en cumplimiento del Sistema Obligatorio de Garantía de Calidad, deberán diseñar un proceso permanente de auditoría y pertinencia médica que permita monitorear el cabal cumplimiento de la presente resolución.
PARÁGRAFO. Las entidades que intervienen en el estudio, revisión, seguimiento y auditoría de las solicitudes de recobro previstas en la presente resolución, deberán garantizar la confidencialidad de la información del diagnóstico del afiliado.
ARTÍCULO 29. UTILIZACIÓN DE FORMATOS DE LAS SOLICITUDES DE RECOBRO. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008. El artículo 29 referente a la utilización de los nuevos formatos entra a regir a partir del 1 de octubre de 2008.> Los formatos de presentación de las solicitudes de recobro que se adoptan mediante la presente resolución y que forman parte integral de la misma, serán obligatorios para las solicitudes que se radiquen a partir del 1o de noviembre de 2006.
Para la presentación de las solicitudes de recobro por concepto de suministro de medicamentos no incluidos en el Plan Obligatorio de Salud – POS y de fallos de tutela ante el Fondo de Solidaridad y Garantía, Fosyga, adóptense los formatos e instructivos correspondientes, así:
1. Formato radicación de solicitudes de recobros (Formato MYT-R).
2. Formato radicación de solicitudes de recobros (Formato anexo 1).
3. Formato solicitud de recobro por concepto de medicamentos No Pos–CTC (Formato MYT-O1).
4. Formato solicitud de recobro por concepto de fallos de tutela (Formato MYT-O2).
5. Formato remisión documentación recobros de medicamentos No Pos y fallos de tutela con estado de aprobación condicionada (Formato MYT-03).
6. Formato objeción a la auditoría realizada (Formato MYT-04).
PARÁGRAFO 1o. Los formatos adoptados en los numerales 2, 3, 4, 5 y 6 del presente artículo deberán presentarse en medio magnético conforme a las especificaciones técnicas que hacen parte integral de la presente resolución. Los formatos adoptados en los numerales 3, 4, 5 y 6 además del medio magnético deberán presentarse en medio impreso, conforme a los instructivos de cada formato.
PARÁGRAFO 2o. El medio magnético de que trata el parágrafo anterior, deberá contener la firma digital del Representante legal de la respectiva EPS, ARS o EOC y será de obligatorio cumplimiento a partir del 1o de febrero de 2007.
ARTÍCULO 30. <Resolución derogada por el artículo 30 de la Resolución 3099 de 2008> En el evento de no cumplir con el completo diligenciamiento de los formatos adoptados en la presente resolución, las solicitudes se entenderán como no presentadas, no estarán sujetas a la auditoría integral y serán devueltas a la entidad recobrante. En este evento, la devolución deberá efectuarse a más tardar dentro de los cinco (5) días calendario siguiente a su presentación.
Se entiende que el diligenciamiento no es completo cuando la entidad reclamante para cada uno de los formatos y anexos no consigna:
1. Formato radicación de solicitudes de recobros (Formato MYT-R): Cualquiera de los datos en él contenidos.
2. Del formato radicación de solicitudes de recobros (Formato anexo 1): Cualquiera de los datos en él contenidos.
3. Formato solicitud de recobro por concepto de medicamentos No Pos–CTC (Formato MYT-O1): Cualquiera de los datos correspondientes a: 2. Datos del afiliado, 3. Datos del Recobro, 3.a. Datos medicamentos No POS y 4. Declaración de la entidad.
4. Formato solicitud de recobro por concepto de fallos de tutela (Formato MYT-O2): Cualquiera de los datos correspondientes a 2. Datos del afiliado, 3. Datos del Recobro, 3.a. Datos medicamentos No POS y 4. Declaración de la entidad.
5. Formato remisión documentación recobros de medicamentos No Pos y fallos de tutela con estado de APROBACION CONDICIONADA (Formato MYT-03): Cualquiera de los datos en él contenidos.
6. Formato objeción a la auditoría realizada (Formato MYT-04): Cualquiera de los datos en él contenidos.
ARTÍCULO 31. VIGENCIA. La presente resolución rige a partir del 1o de noviembre de 2006, y del 1o de febrero de 2007 para lo previsto en el parágrafo 2o del artículo 29, deroga las Resoluciones 3797 de 2004, 2366 y 3615 de 2005 y demás disposiciones que le sean contrarias.
Publíquese y cúmplase.
Dada en Bogotá, D. C., a 15 de agosto de 2006.
El Viceministro Técnico encargado de las
funciones del despacho del Ministro de la Protección Social,
RAMIRO GUERRERO CARVAJAL.

MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA RADICACION DE SOLICITUDES DE RECOBROS
POR MEDICAMENTOS NO POS Y FALLOS DE TUTELA
MYT-R
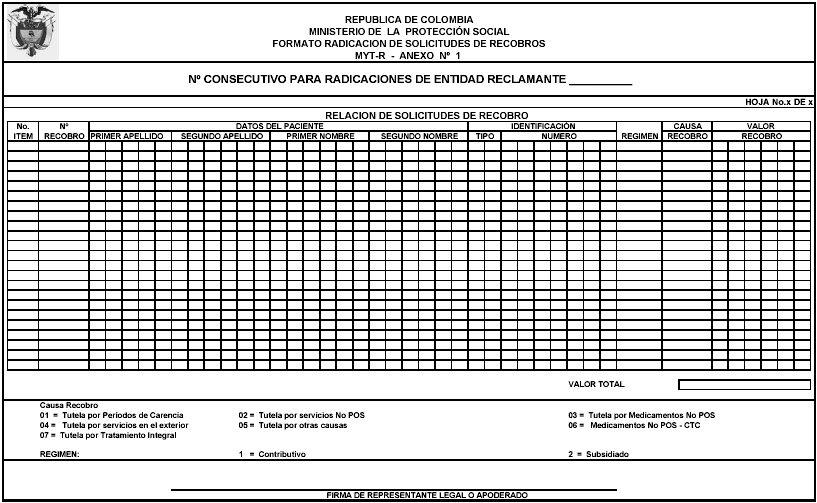
FORMATO RADICACION DE SOLICITUDES DE RECOBROS CONSOLIDADO
1. No. CONSECUTIVO PARA RADICACIONES DE ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (para efectos de su control y seguimiento).
2. FECHA RADICACION: Uso exclusivo del Administrador Fiduciario de los recursos del Fosyga.
3. No. RADICADO: Uso exclusivo del Administrador Fiduciario de los recursos del Fosyga.
I. DATOS DE LA ENTIDAD
4. TIPO DE ENTIDAD: Marque con una (X) a que tipo de entidad corresponde EPS, ARS o EOC.
5. RAZON SOCIAL: Registre el nombre completo de la Entidad reclamante seguido de la sigla, conforme al certificado de existencia y representación legal.
6. CODIGO: Escriba el Código asignado por la Superintendencia Nacional de Salud.
7. NIT: Escriba el número de identificación de la EPS, ARS o EOC, asignado por la Cámara de Comercio.
8. DIRECCION: Escriba la dirección completa del domicilio de la sede principal de la entidad que recobra o de la oficina o sede a la cual se pueden dirigir comunicaciones sobre la solicitud de recobro.
9. DEPARTAMENTO: Escriba el departamento en el cual se encuentra ubicada la sede principal de la entidad que recobra o de la oficina o sede a la cual se pueden referir comunicaciones sobre la solicitud de recobro.
10. COD: Escriba el código del departamento que corresponda conforme a los datos de los numerales 8 y 9 inmediatamente anteriores.
11. TELEFONO: Escriba el número telefónico de la sede principal de la entidad que recobra o de la oficina o sede a la cual se pueden referir comunicaciones sobre la solicitud de recobro.
12. MUNICIPIO: Escriba la ciudad en el cual se encuentra ubicada la sede principal de la entidad que recobra o de la oficina o sede a la cual se pueden referir comunicaciones sobre la solicitud de recobro.
13. COD: Escriba el código del municipio que corresponda conforme al dato del numeral 12 inmediatamente anterior.
II. CONSOLIDADO POR CAUSA
14. No. DE RECOBROS: Escriba el número de recobros que corresponda según la causa del mismo, conforme al resumen del Anexo No. 1 de este formato; se acepta un máximo de 600 recobros por causa por formato de radicación de solicitudes de recobros; las causas son:
01 Tutelas por períodos de carencia
02 Tutelas por Servicios No POS
03 Tutelas por Medicamentos NO POS
04 Tutelas por Servicios en el exterior
05 Tutelas por otras causas
06 Medicamentos NO POS-CTC
07 Tutelas por tratamiento integral
15. VALOR: Escriba el valor total recobrado por causa de recobro conforme al resumen del Anexo No. 1 de este formato.
16. No. TOTAL DE FOLIOS ANEXOS: Escriba el número total de folios que soportan los recobros incluidos en el formato radicación de solicitudes de recobros consolidado, incluyendo los formatos MYT-01 y MYT-02.
III. DECLARACION DE LA ENTIDAD
17. El formato radicación de solicitudes de recobros consolidado, debe estar firmado por el representante legal de la entidad reclamante o por su apoderado, con poder debidamente otorgado.
NOTAS:
SI EL ANEXO No. 1 DE ESTE FORMATO Y/O LOS FORMATOS MYT-01 Y MYT-02 SE PRESENTAN EN MEDIO MAGNETICO, DEBERA TRAMITARSE LA INFO RMACION RELACIONADA EN EL NUMERAL 4) DE LA DECLARACION DE LA ENTIDAD, ASI:
a) NOMBRE ARCHIVO: CODIGO ENTIDAD SNS MAS FECHA PRESENTACION (DDMMAAAA).
b) TAMAÑO DEL ARCHIVO EN MB.
c) SERIAL DEL MEDIO MAGNETICO, EL CUAL DEBERA CORRESPONDER AL NUMERO IMPRESO POR EL FABRICANTE EN EL CD.
LA CLASIFICACION POR CAUSA DE LOS RECOBROS DEBE REALIZARSE POR EL ASUNTO QUE ORIGINO LA TUTELA, EL CUAL DEBERA PRIMAR INDEPENDIENTEMENTE DEL COSTO DE LO ORDENADO EN EL FALLO. CUANDO NO SEA CLARO EL ASUNTO QUE ORIGINO LA TUTELA, SE DEBERA CLASIFICAR EN CAUSA 05, EXCEPTO CUANDO EL FALLO ORDENE TRATAMIENTO INTEGRAL.
MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA RADICACION DE SOLICITUDES DE RECOBROS
POR MEDICAMENTOS NO POS Y FALLOS DE TUTELA
FORMATO RADICACION DE SOLICITUDES
DE RECOBROS CONSOLIDADO ANEXO No. 1
1. No. CONSECUTIVO PARA RADICACIONES DE ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (para efectos de su control y seguimiento).
2. HOJA No. X DE X: Escriba el número de hoja del total de hojas utilizadas en la misma presentación del formato radicación de solicitudes de recobros consolidado.
RELACION DE SOLICITUDES DE RECOBRO
3. No. ITEM: Escriba el número consecutivo de orden de presentación de los recobros contenidos en la radicación correspondiente.
4. No. RECOBRO: Escriba el número interno asignado por cada EPS, EOC o ARS, a cada recobro de acuerdo con los formatos MYT-01 y MYT-02, según corresponda.
DATOS DEL AFILIADO ATENDIDO
5. PRIMER APELLIDO: Escriba el primer apellido del afiliado atendido conforme a su documento de identificación.
6. SEGUNDO APELLIDO: Escriba el segundo apellido del afiliado atendido conforme a su documento de identificación.
7. PRIMER NOMBRE: Escriba el primer nombre del afiliado atendido conforme a su documento de identificación.
8. SEGUNDO NOMBRE: Escriba el segundo nombre del afiliado atendido conforme a su documento de identificación.
9. TIPO DEL DOCUMENTO: Escriba el tipo de documento de identificación del afiliado atendido; para el efecto se deberá utilizar la codificación de la Resolución número 890 de 2002 en lo referente al tipo de identificación de los afiliados. Ejemplo: Cédula de Ciudadanía = CC, Tarjeta de Identidad = TI, etc.
10. NUMERO DE DOCUMENTO: Escriba el número del documento de identificación del afiliado al Sistema General de Seguridad Social en Salud del atendido.
11. CAUSA RECOBRO: Para cada recobro relacionado, escriba el número que identifica la causa del mismo, conforme a la codificación que se señala a continuación:
01 Tutelas por períodos de carencia
02 Tutelas por Servicios No POS
03 Tutelas por Medicamentos NO POS
04 Tutelas por Servicios en el exterior
05 Tutelas por otras causas
06 Medicamentos NO POS-CTC
07 Tutelas por tratamiento integral
12. REGIMEN: Escriba el régimen de afiliación para cada recobro. Diligencie 1 para el régimen contributivo y 2 para el régimen subsidiado.
13. VALOR RECOBRO: Para cada recobro relacionado, escriba el valor recobrado consignado en la casilla respectiva de los formatos MYT-01 y MYT-02. (Ver art. 25 Resolución 2933 de 2006).
14. VALOR TOTAL: Escriba el valor que corresponda a la sumatoria del valor de cada recobro conforme al numeral 12 inmediatamente anterior.
15. FIRMA DEL REPRESENTANTE LEGAL O APODERADO: El formato radicación de solicitudes de recobros consolidado – ANEXO No. 1, debe estar firmado por el representante legal de la entidad reclamante o por su apoderado, con poder debidamente otorgado.
NOTAS:
SI EL ANEXO No. 1 DEL FORMATO RADICACION DE SOLICITUDES DE RECOBROS CONSOLIDADO SE PRESENTA EN MEDIO MAGNETICO, DEBERA TRAMITARSE LA INFORMACION RELACIONADA EN EL NUMERAL 4) DE LA DECLARACION DE LA ENTIDAD DE DICHO FORMATO.
SI LOS FORMATOS MYT-01 Y MYT-02 SE PRESENTAN ADICIONALMENTE EN MEDIO MAGNETICO, NO ES NECESARIA LA PRESENTACION DE ESTE ANEXO No. 1.
LA CLASIFICACION POR CAUSA DE LOS RECOBROS DEBE REALIZARSE POR EL ASUNTO QUE ORIGINO LA TUTELA, EL CUAL DEBERA PRIMAR INDEPENDIENTEMENTE DEL COSTO DE LO ORDENADO EN EL FALLO. CUANDO NO SEA CLARO EL ASUNTO QUE ORIGINO LA TUTELA, SE DEBERA CLASIFICAR EN CAUSA 05, EXCEPTO CUANDO EL FALLO ORDENE TRATAMIENTO INTEGRAL, EVENTO EN EL CUAL SE CLASIFICARA EN CAUSA 07.
LA INFORMACION SOBRE EL RESULTADO DEL ESTUDIO O AUDITORIA DE LAS SOLICITUDES DE RECOBRO SE PODRA REALIZAR EN ESTE MISMO ANEXO, ADICIONANDO PARA CADA RECOBRO RELACIONADO, EL NUMERO Y LA FECHA DE RADICACION POR EL ADMINISTRADOR FIDUCIARIO, SU ESTADO Y LAS CAUSALES CORRESPONDIENTES.
ANEXO TECNICO MYT-R ANEXO No. 1
FORMATO RADICACIÓN DE SOLICITUDES DE RECOBROS
| Consecutivo Campo | Campo | Tipo | Tamaño |
| 1 | Número de radicación de recobros de entidad reclamante | Numérico | 13 |
| 2 | NroConsecutivoRecobro | Numérico | 13 |
| 3 | Primer apellido paciente | Texto | 20 |
| 4 | Segundo apellido paciente | Texto | 20 |
| 5 | Primer nombre paciente | Texto | 20 |
| 6 | Segundo nombre paciente | Texto | 20 |
| 7 | Tipo de documento del paciente | Texto | 2 Valores: CC = Cédula de ciudadanía TI = Tarjeta de identidad RC = Registro Civil CE = Cédula de extranjería PA = Pasaporte MS = Menor sin identificación AS = Adulto sin identificación |
| 8 | Numero de documento de identidad del paciente | Texto | 16 |
| 9 | Régimen | Numérico | Valores: 1 Contributivo 2 Subsidiado |
| 10 | Causa recobro | Texto | 2 Valores: 01 = Tutela por periodos de carencia 02 = Tutela por servicios No POS 03 = Tutela por medicamentos No POS 04 = Tutela por servicios en el exterior 05 = Tutela por otras causas 06 = Medicamentos No POS - CTC 07 = Tutela por tratamiento integral |
| 11 | Valor recobro | Numérico | 20 |
Cada entidad reclamante debe presentar un archivo que contenga cada uno de los registros relacionados con el recobro. El nombre de cada archivo deberá conformarse de la siguiente manera:
EPSXXXDDMMAAAACCCCCCCCCCCCC.TXT
Donde
EPSXXX = Código de la entidad de acuerdo con la codificación de la SNS
DDMMAAAA = Fecha de radicación de acuerdo con lo registrado en el "Formato radicación de solicitudes de recobros - MYT-R
CCCCCCCCCCCCC = Numero consecutivo para radicación entidad reclamante de acuerdo con lo registrado en el "Formato radicación de solicitudes de recobros - MYT-R
Los archivos deben ser presentados en formato texto y el separador de campos debe ser carácter "," (coma), el juego de caracteres a utilizar es ASCII.

MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA PRESENTACION DE RECOBROS DE MEDICAMENTOS NO POS
MYT-01
FORMATO SOLICITUD DE RECOBRO POR CONCEPTO DE MEDICAMENTOS NO POS – CTC
1. No. CONSECUTIVO PARA RADICACIONES DE ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (para efectos de su control y seguimiento).
2. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por cada EPS, EOC o ARS, a cada recobro.
1. DATOS DE LA ENTIDAD
3. TIPO DE ENTIDAD: Marque con una (X) al tipo de entidad corresponda a la reclamante (EPS, ARS, EOC).
4. CODIGO SNS: Escriba el Código asignado por la Superintendencia Nacional de Salud.
5. RAZON SOCIAL: Registre el nombre completo de la Entidad Reclamante seguido de la sigla, conforme al certificado de existencia y representación legal.
2. DATOS DEL AFILIADO
6. TIPO DEL DOCUMENTO: Marque con una (X) el tipo de documento de identificación del afiliado atendido; para el efecto, tenga en cuenta la codificación y clasificación contenida en la Resolución 1149 de 2006 en lo referente al tipo de identificación de los afiliados.
7. NUMERO DE DOCUMENTO: Escriba el número del documento de identificación del afiliado al Sistema General de Seguridad Social en Salud al cual se le autorizó el medicamento No POS.
8. PRIMER APELLIDO: Escriba el primer apellido del afiliado al cual se le autorizó el medicamento No POS conforme a su documento de identificación.
9. SEGUNDO APELLIDO: Escriba el segundo apellido del afiliado al cual se le autorizó el medicamento No POS conforme a su documento de identificación.
10. PRIMER NOMBRE: Escriba el primer nombre del afiliado al cual se le autorizó el medicamento No POS conforme a su documento de identificación.
11. SEGUNDO NOMBRE: Escriba el segundo nombre del afiliado al cual se le autorizó el medicamento No POS conforme a su documento de identificación.
12. TIPO DE AFILIACION: Marque con una X el tipo de afiliación al Sistema General de Seguridad Social en Salud que corresponda al afiliado al cual se le autorizó el medicamento No POS.
13. NIVEL DE CUOTA MODERADORA: Marque con una X el nivel de la cuota moderadora que le corresponda al afiliado al cual se le autorizó el medicamento No POS conforme al marco legal vigente y al Plan General de Cuotas Moderadoras y Copagos de la entidad reclamante.
14. CODIGO DIAGNOSTICO: Escriba el código CIE10 que corresponda al diagnóstico que da origen a los medicamentos No POS recobrados.
15. DESCRIPCION DIAGNOSTICO: Escriba el Diagnóstico conforme al código CIE10 consignado en el numeral anterior.
3. DATOS DEL RECOBRO
16. ITEM: Número consecutivo de los medicamentos No POS recobrados.
17. NUMERO DEL ACTA: Escriba el número del acta del CTC que autorizó la entrega de los medicamentos No POS recobrados.
18. FECHA DEL ACTA: Escriba la fecha del acta del CTC, dd/mm/aaaa (día/mes/año).
19. FECHA SOLICITUD MEDICO TRATANTE: Escriba la fecha de la solicitud del médico tratante, dd/mm/aaaa (día/mes/año).
20. PERIODICO: Marque (S), si se autoriza por el CTC la provisión de medicamentos No POS para un período determinado en entregas sucesivas del mismo medicamento-NO POS o (N) en caso contrario. (Ver literal d) del Artículo 7o de la Resolución número 2933 de 2006).
21. PERIODO SUMINISTRO: Escriba el mes y el número de la entrega o suministro según lo autor izado por el CTC; por ejemplo: si se autoriza un medicamento por 3 meses, dos entregas por mes, para 6 entregas, se señalaría así: (dd/mm/aaaa-No), 10/06/2005-01, 20/06/2005-02, 10/07/2005-03, 20/07/2005-04, 10/08/2005-05 y 20/08/2005-06.
22. NUMERO DE FACTURA: Escriba el número de la factura expedida por el proveedor en la que conste su cancelación.
23. FECHA DE FACTURA: Escriba la fecha de expedición (dd/mm/aaaa) de la factura del proveedor en la que conste su cancelación.
24. FECHA ENTREGA MEDICAMENTOS: Escriba la fecha de entrega del medicamento No POS autorizado por el CTC al afiliado (dd/mm/aaaa).
25. NIT PROVEEDOR: Escriba el número de identificación del proveedor del medicamento No POS autorizado por el CTC, asignado por la Cámara de Comercio.
26. NOMBRE DEL PROVEEDOR: Escriba la razón social o nombre del proveedor del medicamento No POS autorizado por el CTC, conforme a su documento de identificación o NIT.
27. CODIGO MEDICAMENTO: Escriba el código del medicamento NO POS autorizado por el CTC y entregado al afiliado, utilizando el número de registro del Invima. Diligencie con 01 si el suministro es intrahospitalario y no se dispone del número de registro del Invima y diligencie con 02 si se trata de un medicamento Vital No Disponible (Decreto No. 481 de 2004).
28. NOMBRE DEL MEDICAMENTO: Escriba el nombre o denominación del medicamento No POS autorizado por el CTC.
29. CANTIDAD: Escriba la cantidad del medicamento No POS autorizado por el CTC y suministrado al afiliado.
30. VALOR FACTURA: Escriba el valor del medicamento No POS autorizado por el CTC y suministrado al afiliado, consignado en la factura que se recobra.
31. VALOR CUOTA MODERADORA: Escriba el valor de la cuota moderadora pagada por el afiliado, conforme al nivel de la misma señalada en el numeral 13 del presente instructivo.
32. VALOR RECOBRO: Registre el valor a recobrar por el medicamento No POS autorizado por el CTC (Ver art. 25. Resolución 2933 de 2006).
33. TOTAL RECOBRADO: Registre el valor total a recobrar, resultado de la sumatoria de la columna VALOR RECOBRO.
3.a. DATOS MEDICAMENTOS NO POS
MEDICAMENTO SUMINISTRADO
34. ITEM: Número consecutivo de los medicamentos No POS recobrados. (Deberán relacionarse en el mismo orden de los datos del recobro – Numeral 16 del presente instructivo).
35. NOMBRE: Escriba el nombre o denominación del medicamento No POS autorizado por el CTC y suministrado al afiliado. Debe coincidir con el numeral 28 del presente instructivo y lo consignado en el Acta del CTC.
36. PRESENTACION: Escriba la presentación del medicamento No POS suministrado al afiliado al cual se le autorizó el medicamento No POS por el CTC.
37. DOSIS/DIA: Escriba la dosis diaria suministrada. La dosis recobrada no puede ser superior a la prescrita por el médico tratante y autorizada y consignada en el Acta del CTC.
38. DIAS TRATAMIENTO: Escriba la cantidad de días de duración del tratamiento prescrito por el médico tratante y autorizado por el CTC.
39. CANTIDAD: Escriba la cantidad suministrada según la factura recobrada. La cantidad recobrada no puede ser superior a la prescrita por el médico tratante y autorizada y consignada en el Acta del CTC. Debe ser igual a Dosis/Día multiplicado por Días Tratamiento (37x38).
40. VALOR UNITARIO: Escriba el valor unitario del medicamento No POS suministrado según la factura recobrada.
41. VALOR TOTAL: Registre el valor que resulta de multiplicar la cantidad por el valor unitario, según la factura recobrada (39x40).
SIMILAR O QUE REEMPLAZA POS
42. CODIGO SIMILAR O QUE REEMPLAZA POS: Escriba el Código del medicamento POS que es reemplazado por el medicamento No POS autorizado o del similar; para el efecto, se debe utilizar la codificación del Acuerdo 228 expedido por el Consejo Nacional de Seguridad Social en Salud o el que lo reemplace, adicione, modifique o sustituya.
43. NOMBRE SIMILAR O QUE REEMPLAZA POS: Escriba el nombre del medicamento POS que es reemplazado por el medicamento No POS autorizado o del similar.
44. DOSIS/DIA: Escriba la dosis diaria equivalente a la dosis/día del medicamento No POS suministrado. La dosis no puede s er superior a la consignada en el Acta del CTC.
45. DIAS TRATAMIENTO: Escriba la cantidad de días de duración del tratamiento con el medicamento POS. Debe coincidir con lo reportado en el Acta del CTC.
46. CANTIDAD: Escriba la cantidad resultante de multiplicar DOSIS/DIA por DIAS TRATAMIENTO (44X45).
47. VALOR UNITARIO: Escriba el valor unitario de la dosis del medicamento POS que se reemplaza o del similar, según lo certificado en el listado de precios del (los) proveedor (es) de la entidad (literal c) artículo 9o de la Resolución número 2933 de 2006).
48. VALOR TOTAL: Registre el valor que resulta de multiplicar la cantidad por el valor unitario (46X47).
4. DECLARACION DE LA ENTIDAD
DOCUMENTO
49. COPIA (S) DE ACTA (S) DEL CTC: Escriba la cantidad de Actas del CTC que se adjuntan a la solicitud de recobro como soporte y el número de folios que componen el soporte.
50. FACTURA DEL PROVEEDOR CANCELADA: Escriba la cantidad de las facturas con la evidencia de su cancelación que se adjuntan a la solicitud de recobro como soporte y el número de folios que componen el soporte.
51. FORMULA MEDICA CON EVIDENCIA DE ENTREGA: Escriba la cantidad de fórmulas médicas con evidencia de entrega al afiliado que se adjuntan a la solicitud de recobro como soporte y el número de folios que componen el soporte.
52. DOCUMENTO(S) QUE EVIDENCIEN LA ENTREGA DEL MEDICAMENTO: Escriba la cantidad de documentos con evidencia de entrega al afiliado que se adjunta a la solicitud de recobro como soporte y el número de folios que componen el soporte.
53. TOTALES: Escriba el número total de documentos y los folios que componen los documentos soporte que se adjuntan a la solicitud del recobro, incluyendo el formato MYT-01.
DATOS DE LA SOLICITUD EN LA QUE SE ANEXO LA COPIA DEL ACTA O DEL RECOBRO ANTERIOR
54. No. DEL ACTA: Escriba el número del Acta del CTC que respalda el recobro y que se presentó en una solicitud de recobro anterior a la que se presenta.
55. No. CONSECUTIVO PARA RADICACION DE LA ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (formato MYT-R) con el cual se presentó el recobro anterior que contiene el Acta del CTC que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
56. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por la EPS, EOC o ARS, al recobro anterior (formato MYT-01) que contiene el Acta del CTC que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
57. No. RADICACION: Registre el número de radicación asignado por el Administrador Fiduciario de los recursos del Fosyga al consolidado de solicitudes de recobro (formato MYT-R) con el cual se presentó el recobro anterior que contiene el Acta del CTC que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
ANEXO TECNICO MYT-01
| Consecutivo campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 1 | NroConsecutivo | Número consecutivo interno para radicaciones de la entidad reclamante | Corresponde al número interno de la EPS, EOC o ARS diligenciado en el formato MYTR | Numérico | 13 |
| 2 | NroConsecutivoRecobro | Número consecutivo del recobro | Corresponde al número consecutivo del recobro establecido por la entidad reclamante | Numérico | 13 |
| 1.Datos de la entidad | |||||
| 3 | CodEPS | Código de la EPS, ARS o EOC | De acuerdo con la codificación de la SNS | Texto | 6 |
2. Datos del Afiliado | |||||
| 4 | Tipdocafiliado | Tipo de documento de identidad del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 2 |
| 5 | Numdocafiliado | Número de documento de identidad del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 16 |
| 6 | PrimerApellido | Primer apellido del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 7 | SegundoApellido | Segundo apellido del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 8 | PrimerNombre | Primer nombre del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 9 | SegundoNombre | Segundo nombre del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 10 | TipoAfiliacion | Tipo de afiliado | Condición del afiliado al momento de la prestación del servicio C=Cotizante, B=Beneficiario, S=Subsidiado | Texto | 1 |
| 11 | Nivcuota | Nivel de la cuota moderadora | A, B, C, E=Excento | Texto | 1 |
| 12 | Coddiagnóstico | Código del diagnóstico | De acuerdo con la codificación CIE10 | Texto | 6 |
| 13 | Desdiagnóstico | Descripción del diagnóstico | De acuerdo con la codificación CIE10 | Texto | 100 |
3. Datos del | Recobro | ||||
| Consecutivo campo | Campo | Descripciòn | Rango de Valor | Tipo | Tamaño |
| 14 | Nroítem | Número del ítem | Corresponde con el número consecutivo dado por la entidad reclamante a cada ítem que conforma el recobro | Numérico | 6 |
| 15 | NumActaCTC | Número del acta del comité técnico cienífico | De acuerdo con lo reportado por la entidad | Texto | 20 |
| 16 | FecActa | Fecha del acta del comité técnico científico | Fecha del acta de CTC, formato DD/MM/AAAA | Texto | 10 |
| 17 | FecSolicitud | Fecha solicitud del médico | Fecha de solicitud del medicamento por parte del médico tratante, formato DD/MM/AAAA | Texto | 10 |
| 18 | Periódico | Indicador de periodicidad del recobro | S=Si, N=No | Texto | 1 |
| 19 | Messuministro | Mes del período suministrado | Los dos dígitos del mes al cual corresponde el suministro, cuando es Periódico | Texto | 2 |
| 20 | Añosuministro | Año del período suministrado | Los cuatro dígitos del año al cual corresponde el suministro, cuando es Periódico | Texto | 4 |
| 21 | NumFactura | Número de la factura que comprende el ítem recobrado | De acuerdo con lo informado por la entidad | Texto | 20 |
| 22 | Fecfactura | Fecha de la factura que comprende el ítem recobrado | De acuerdo con lo informado por la entidad, formato: DD/MM/AAAA | Texto | 10 |
| 23 | Fecentrega | Fecha de entrega del medicamento | Fecha de entrega de medicamento formato: DD/MM/AAAA | Texto | 10 |
| 24 | NitProveedor | Nit del proveedor del medicamento | Número de identificación tributaria del proveedor del medicamento | Numérico | 11 |
| 25 | NombreProveedor | Nombre del proveedor del medicamento | Nombre o razón social del proveedor del medicamento | Texto | 100 |
| 26 | Codmedicamento | Código del medicamento suministrado | Medicamentos codificados de acuerdo con lo presentado por la entidad reclamante | Texto | 300 |
| 27 | Nommedicamento | Nombre del medicamento suministrado | Nombre del medicamento de acuerdo con lo presentado por la entidad reclamante | Texto | 300 |
| 28 | Cansuministro | Cantidad suministrada | Cantidad suministrada de procedimientos o medicamentos para el ítem recobrado | Numérico | 13 |
| 29 | Vlrfactura | Valor factura | Valor factura del procedimiento o medicamento recobrado en el ítem | Numérico | 13 dígitos, más 2 decimales |
| 30 | Vlrcuota | Valor cuota moderadora | Valor de la cuota moderadora del procedimiento o medicamento recobrado en el ítem | Numérico | 13 dígitos, más 2 decimales |
| 31 | Vlrrecobrado | Valor recobrado para el ítem | Valor del recobro presentado por la entidad reclamante | Numérico | 13 dígitos, más 2 decimales |
3.a. Datos | Medicamentos NO POS | ||||
| Consecutivo | Campo | Descripciòn | Rango de Valor | Tipo | Tamaño |
| 32 | Nroítem | Número del ítem | Corresponde con el número consecutivo dado por la entidad reclamante a cada ítem que conforma el recobro | Numérico | 6 |
| 33 | Nom | Nombre del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Texto | 300 |
| 34 | Presentación | Presentación del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Texto | 50 |
| 35 | Dosis/Día | Dosis día del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 36 | DiasTratamiento | Cantidad Días que dura el tratamiento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 37 | Cansuministrada | Cantidad Total suministrada del medicamento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 4 |
| 38 | Vlrunitario | Valor unitario del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, más 2 decimales |
| 39 | Vlrtotal | Valor total del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, más 2 decimales |
| 40 | Codmedsimilar | Código del medicamento similar | De acuerdo con lo reportado por la entidad reclamante | Texto | 20 |
| 41 | Nomsimilar | Nombre del medicamento similar | De acuerdo con lo reportado por la entidad reclamante | Texto | 300 |
| 42 | Dosis/Díasimilar | Dosis día del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 43 | DiasTratamientoSimilar | Cantidad Días que dura el tratamiento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 44 | Cansuministradasimilar | Cantidad Total suministrada del medicamento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 4 |
| 45 | Vlrunitariosimilar | Valor unitario del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, más 2 decimales |
| 46 | Vlrtotalsimilar | Valor total del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, más 2 decimales |
4. Declaración | de la Entidad | ||||
| Consecutivo campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 47 | CopiaActaCTC(No.Doc) | Cantidad de Actas de CTC | Corresponde a la cantidad de actas de CTC que se adjuntan al recobro | Numérico | 3 |
| 48 | CopiaActaCTC(No.Folios) | Cantidad de folios correspondientes al número de Actas de CTC | Corresponde a la cantidad de folios de las actas de CTC que se adjuntan al recobro | Numérico | 3 |
| 49 | FacturaproveedorCancelada(No.Doc) | Cantidad de facturas | Corresponde a la cantidad de facturas canceladas que se adjuntan al recobro | Numérico | 3 |
| 50 | FacturaproveedorCancelada(No.Folios) | Cantidad de folios correspondientes a las facturas | Corresponde a la cantidad de folios de las facturas canceladas que se adjuntan al recobro | Numérico | 3 |
| 51 | Formulamédica (No.Doc) | Cantidad de fórmulas médicas | Corresponde a la cantidad de fórmulas médicas con evidencia de entrega del medicamento que se adjuntan al recobro | Numérico | 3 |
| 52 | Formulamédica(No.Folios) | Cantidad de folios correspondientes al número de fórmulas médicas | Corresponde a la cantidad de folios de las fórmulas médicas con evidencia de entrega del medicamento que se adjuntan al recobro | Numérico | 3 |
| 53 | DocumentoEvidenciaMedicamento(No.Doc) | Cantidad de documentos que evidencien la entrega del medicamento | Corresponde a la cantidad de documentos que evidencian la entrega del medicamento que se adjunta en el recobro | Numérico | 3 |
| 54 | DocumentoEvidenciaMedicamento(No.Folios) | Cantidad de folios que evidencien la entrega del medicamento | Corresponde a la cantidad de folios que evidencian la entrega del medicamento que se adjunta en el recobro | Numérico | 3 |
| 55 | Totales (No. Doc) | Cantidad total de documentos | Corresponde a la suma de las cantidades de documentos que se adjuntan | Numérico | 4 |
| 56 | Totales (No. Folios) | Cantidad total de folios | Corresponde a la suma de las cantidades de folios que se adjuntan a la solicitud de recobro | Numérico | 4 |
Datos de la | Solicitud en la que se | anexo copia del acta o del reco | bro anterior | ||
| Consecutivo campo | Campo | Descripciòn | Rango de Valor | Tipo | Tamaño |
| 57 | NodelActadelCTC | Número de Acta del CTC | Corresponde al número del Acta CTC que respalda el recobro y que se presentó en una solicitud de recobro anterior a la que se presenta. | Texto | 20 |
| 58 | NoConsecutivopararadicacionesdelaentidadreclamante(FormatoMYT-R) | Número interno de radicación del formato MYTR | Corresponde al número interno asignado por la EPS, EOC o ARS al consolidado de solicitudes de recobro (formato MYT-R) | Numérico | 9 |
| 59 | NoConsecutivodelrecobro(FormatoMYT-01) | Número de consecutivo de radicación del formato MYT-01 | Corresponde al número interno del recobro anterior (formato MYT-01) | Numérico | 20 |
| 60 | NoRadicaciónrecobroanterior(FormatoMYT-R) | Número de consecutivo de radicación del formato MYT-R | Corresponde al número de radicación asignado por el Administrador Fiduciario de los recursos del FOSYGA al consolidado de solicitudes de recobro (formato MYT-R) | Numérico | 8 |
Los archivos deberàn ser rotulados de la siguiente manera:
EEEEEEMCCCCCCCCCCCCC01.TXT = Archivo con los registros del anexo MYT-01
Donde, EEEEEE = código de la EPS, de acuerdo con la codificación de la SNS.
M = Obligatorio, indica que el archivo corresponde a recobros por medicamentos NO POS.
CCCCCCCCCCCCC=Número de consecutivo para radicaciones de entidad reclamante, de acuerdo con lo registrado en el formato MYT-R
Todos los archivos deben presentarse en formato texto,ASCII, con coma "," como separador de campos.
Todos los campos deberan ser ajustados a la izquierda.
La información debe ser presentada en medios digitales CD
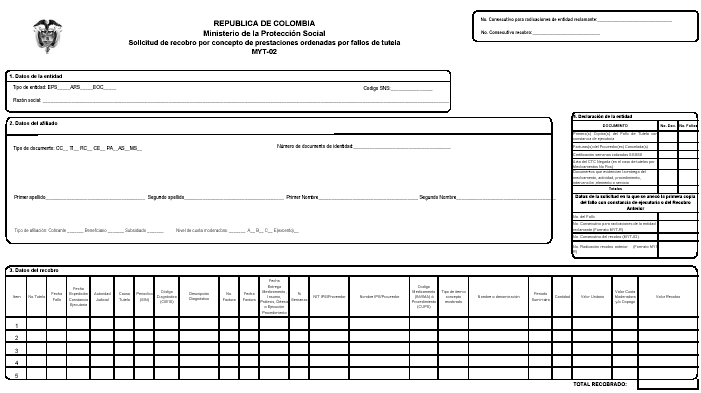
MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA PRESENTACION DE RECOBROS POR FALLOS DE TUTELA
MYT-02
FORMATO SOLICITUD DE RECOBRO POR CONCEPTO DE FALLOS DE TUTELA
1. No. CONSECUTIVO PARA RADICACIONES DE ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (para efectos de su control y seguimiento).
2. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por cada EPS, EOC o ARS, a cada recobro.
1. DATOS DE LA ENTIDAD
3. TIPO DE ENTIDAD: Marque con una (X) el tipo de entidad que corresponda a la reclamante (EPS, ARS, EOC).
4. CODIGO SNS: Escriba el Código asignado por la Superintendencia Nacional de Salud.
5. RAZON SOCIAL: Registre el nombre completo de la Entidad Reclamante seguido de la sigla, conforme al certificado de existencia y representación legal.
2. DATOS DEL AFILIADO
6. TIPO DEL DOCUMENTO: Marque con una (X) el tipo de documento de identificación del afiliado atendido; para el efecto, tenga en cuenta la codificación y clasificación contenida en la Resolución 1149 de 2006 en lo referente al tipo de identificación de los afiliados.
7. NUMERO DE DOCUMENTO: Escriba el número del documento de identificación del afiliado al Sistema General de Seguridad Social en Salud al cual se le falló la tutela.
8. PRIMER APELLIDO: Escriba el primer apellido del afiliado al cual se le falló la tutela conforme a su documento de identificación.
9. SEGUNDO APELLIDO: Escriba el segundo apellido del afiliado al cual se le falló la tutela conforme a su documento de identificación.
10. PRIMER NOMBRE: Escriba el primer nombre del afiliado al cual se le falló la tutela conforme a su documento de identificación.
11. SEGUNDO NOMBRE: Escriba el segundo nombre del afiliado al cual se le falló la tutela conforme a su documento de identificación.
12. TIPO DE AFILIACION: Marque con una X el tipo de afiliación al Sistema General de Seguridad Social en Salud que corresponda al afiliado al cual se le falló la tutela.
13. NIVEL DE CUOTA MODERADORA Y DEL COPAGO: Marque con una X el nivel de la cuota moderadora y del copago que le corresponda al afiliado al cual se le falló la tutela conforme al marco legal vigente y al Plan General de Cuotas Moderadoras y Copagos de la entidad reclamante.
3. DATOS DEL RECOBRO
14. ITEM: Número consecutivo de los procedimientos No POS o los medicamentos No POS o los insumos, prótesis u órtesis (No POS) recobrados.
15. NUMERO DE TUTELA: Escriba el número que identifica la tutela o el número de su radicado o el número del expediente.
16. FECHA DEL FALLO: Escriba la fecha de la expedición del fallo de tutela (dd/mm/aaaa).
17. FECHA EXPEDICION CONSTANCIA DE EJECUTORIA DEL FALLO: Escriba la fecha de la expedición de la constancia de ejecutoria del fallo de tutela (dd/mm/aaaa).
18. AUTORIDAD JUDICIAL: Escriba el nombre completo del Juzgado que falló la tutela conforme aparece en el respectivo fallo.
19. CAUSA DE TUTELA: Para cada ítem relacionado, escriba el número que identifica la causa del mismo, conforme a la codificación que s e señala a continuación:
01 Tutelas por períodos de carencia
02 Tutelas por Servicios No POS
03 Tutelas por Medicamentos NO POS
04 Tutelas por Servicios en el exterior
05 Tutelas por otras causas
06 Medicamentos NO POS-CTC
07 Tutelas por tratamiento integral
20. PERIODICO: Marque (S), si el fallo de tutela ordena la provisión del ítem recobrado para un período determinado en entregas sucesivas del mismo ítem No POS, o (N) en caso contrario.
21. CODIGO DIAGNOSTICO: Escriba el código CIE10 que corresponda al diagnóstico que da origen a los ítems No POS recobrados y sean concordantes o estén contenidos en el fallo de tutela.
22. DESCRIPCION: Escriba el Diagnóstico conforme al código CIE10 consignado en el numeral 21 inmediatamente anterior.
23. NUMERO DE FACTURA: Escriba el número de la factura expedida por el proveedor del ítem o concepto recobrado en la que conste su cancelación.
24. FECHA DE FACTURA: Escriba la fecha de expedición (dd/mm/aaaa) de la factura del proveedor del ítem o concepto recobrado en la que conste su cancelación.
25. FECHA ENTREGA MEDICAMENTOS (...), O EJECUCION DEL PROCEDIMIENTO: Escriba la fecha en que se le suministra el ítem o concepto No POS recobrado al afiliado al cual se le falló la tutela o se le presta el servicio (dd/mm/aaaa).
26. % SEMANAS: Escriba el porcentaje de semanas cotizadas respecto al período de carencia definido en las normas vigentes (Decreto 806 de 1998) para el ítem o concepto recobrado, contadas desde la fecha de afiliación hasta la fecha de entrega o suministro del ítem o concepto recobrado.
27. NIT IPS/PROVEEDOR: Escriba el número de identificación del proveedor del ítem o concepto recobrado, asignado por la Cámara de Comercio.
28. NOMBRE IPS/PROVEEDOR: Escriba la razón social o nombre del proveedor del ítem o concepto recobrado, conforme a su documento de identificación o NIT.
29. CODIGOS: Escriba el código que corresponda al ítem o concepto recobrado. Tenga en cuenta la siguiente codificación:
Medicamento No POS: Escriba el código del medicamento NO POS ordenado p or el fallo de tutela y entregado al afiliado, utilizando el número de registro del Invima. Diligencie con 01 si el suministro es intrahospitalario y no se dispone del número de registro del Invima y diligencie con 02 si se trata de un medicamento Vital No Disponible (Decreto No 481 de 2004).
Medicamento POS: El código del Acuerdo 228 expedido por el Consejo Nacional de Seguridad Social en Salud o el que lo reemplace, adicione, modifique o sustituya.
Procedimiento: El código CUPS.
Insumo: el número 1.
Prótesis: el número 2.
Ortesis: el número 3.
Transporte: el número 4.
Otro concepto: el número 5.
30. TIPO DE ITEM O CONCEPTO RECOBRADO: Escriba Md si se trata de medicamento (POS o No POS), Pd si se trata de procedimiento, In si se trata de insumo, Pr si se trata de Prótesis, Or si se trata de Ortesis, Tr si se trata de transporte y Ot si se trata de otro concepto no incluido en los anteriores.
31. NOMBRE O DENOMINACION: Escriba el nombre o denominación que identifica el ítem o concepto recobrado conforme se registra en la factura.
32. PERIODO SUMINISTRO: Escriba el mes y el número de la entrega o suministro según lo ordenado en el fallo de tutela; por ejemplo: si se autoriza un medicamento por 3 meses, dos entregas por mes, para 6 entregas, se señalaría así: (dd/mm/aaaa-No), 10/06/05-01, 20/06/2005 -02, 10/07/2005-03, 20/07/2005-04, 10/08/2005-05 y 20/08/2005-06.
33. CANTIDAD: Escriba la cantidad del ítem o concepto suministrada según la factura recobrada.
34. VALOR UNITARIO: Escriba el valor unitario del ítem o concepto suministrado según la factura recobrada.
35. VALOR CUOTA MODERADORA Y/O COPAGO: Escriba el valor de la cuota moderadora y/o el copago pagado por el afiliado, conforme al nivel de las mismas señalado en el numeral 13 del presente instructivo.
36. VALOR RECOBRO: Registre el valor a recobrar por cada ítem o concepto recobrado (Ver Arts. 25 y 26 Resolución 2933 de 2006).
37. TOTAL RECOBRADO: Registre el valor total a recobrar, resultado de la sumatoria de la columna VALOR RECOBRO.
3a. DATOS MEDICAMENTOS NO POS
MEDICAMENTO SUMINISTRADO
38. ITEM: Número consecutivo de los medicamentos No POS recobrados. (Deberán relacionarse en el mismo orden de los datos del recobro – Numeral 14 del presente instructivo).
40. NOMBRE: Escriba el nombre o denominación del medicamento No POS suministrado al afiliado por el fallo de tutela. Debe coincidir con el numeral 31 del presente instructivo.
41. PRESENTACION: Escriba la presentación del medicamento No POS suministrado al afiliado al cual se le falló la tutela.
42. DOSIS/DIA: Escriba la dosis diaria suministrada. La dosis recobrada no puede ser superior a la prescrita por el médico tratante y autorizada por el fallo de tutela.
43. DIAS TRATAMIENTO: Escriba la cantidad de días de duración del tratamiento prescrito por el médico tratante y autorizado por el fallo de tutela.
44. CANTIDAD: Escriba la cantidad suministrada según la factura recobrada. La cantidad recobrada no puede ser superior a la prescrita por el médico tratante y autorizada por el fallo de tutela. Debe ser igual a Dosis/Día multiplicado por Días Tratamiento (42x43).
45. VALOR UNITARIO: Escriba el valor unitario de la dosis del medicamento No POS suministrado según la factura recobrada.
46. VALOR TOTAL: Registre el valor que resulta de multiplicar la cantidad por el valor unitario, según la factura recobrada (44x45).
SIMILAR O QUE REEMPLAZA POS
47. CODIGO SIMILAR O QUE REEMPLAZA POS: Escriba el Código del medicamento POS que es reemplazado por el medicamento No POS o del similar; para el efecto, se debe utilizar la codificación del Acuerdo 228 expedido por el Consejo Nacional de Seguridad Social en Salud o el que lo reemplace, adicione, modifique o sustituya.
48. NOMBRE SIMILAR O QUE REEMPLAZA POS: Escriba el nombre del medicamento POS que es reemplazado por el medicamento No POS o del similar.
49. DOSIS/DIA: Escriba la dosis diaria equivalente a la dosis/día del medicamento No POS suministrado. La dosis no puede ser superior a la dosis/día del medicamento No POS suministrado prescrita por el médico tratante y autorizada por el fallo de tutela.
50. DIAS TRATAMIENTO: Escriba la cantidad de días de duración del tratamiento con el medicamento POS.
51. CANTIDAD: Escriba la cantidad del medicamento POS que se reemplaza o del similar, equivalente a la cantidad autorizada del medicamento No POS (49X50).
52. VALOR UNITARIO: Escriba el valor unitario de la dosis del medicamento POS que se reemplaza o del similar, según lo certificado en el listado de precios del (los) proveedor (es) de la entidad (literal c) artículo 9o de la Resolución número 2933 de 2006).
53. VALOR TOTAL: Registre el valor que resulta de multiplicar la cantidad por el valor unitario (51x52).
4. DECLARACION DE LA ENTIDAD
DOCUMENTOS
54. PRIMERA (S) COPIA (S) DEL FALLO CON CONSTANCIA DE EJECUTORIA: Escriba la cantidad de Tutelas que se adjuntan a la solicitud y el número de folios que componen el soporte. En el evento de no anexar la constancia de ejecutoria, se debe adicionar al número de folios la letra S (en mayúscula); ejemplo: para 10 folios, sería 10-S.
55. FACTURA (S) DEL PROVEEDOR (ES) CANCELADA (S): Escriba la cantidad de facturas con la evidencia de su cancelación que se adjuntan a la solicitud y el número de folios que componen el soporte.
56. CERTIFICACION SEMANAS COTIZADAS SGSSS: Escriba la cantidad de certificaciones de semanas cotizadas que se adjuntan a la solicitud y el número de folios que componen el soporte. Este dato sólo procede para el caso de tutelas por períodos de carencia, para las restantes causas tramitar estas casillas con ceros.
57. ACTA DEL CTC NEGADA (EN EL CASO DE TUTELAS POR MEDICAMENTOS NO POS): Escriba la cantidad de Actas del CTC negadas que se adjuntan a la solicitud de recobro como soporte y el número de folios que componen el soporte.
58. DOCUMENTOS QUE EVIDENCIEN LA ENTREGA DEL MEDICAMENTO, ACTIVIDAD, PROCEDIMIENTO, INTERVENCION, ELEMENTO O SERVICIO: Escriba la cantidad de documentos que evidencien la entrega del medicamento, actividad, procedimiento, intervención, elemento o servicio que se adjuntan a la solicitud de recobro como soporte y el número de folios que compone el soporte.
59. TOTALES: Escriba el número total de folios que componen los documentos soporte que se adjuntan a la solicitud de recobro, incluyendo el formato MYT-02.
DATOS DE LA SOLICITUD EN LA QUE SE ANEXO LA PRIMERA COPIA DEL FALLO CON CONSTANCIA DE EJECUTORIA O DEL RECOBRO ANTERIOR
59. No. DEL FALLO: Escriba el número del fallo de tutela que respalda el recobro y que se presentó en una solicitud de recobro anterior a la que se presenta.
60. No. CONSECUTIVO PARA RADICACION DE LA ENTIDAD RECLAMANTE: Registre el número interno asignado por cada EPS, EOC o ARS al consolidado de solicitudes de recobro (formato MYT-R) con el cual se presentó el recobro anterior que contiene el fallo de tutela que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
61. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por la EPS, EOC o ARS, al recobro anterior (formato MYT-02) que contiene el fallo de tutela que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
62. No. RADICACION: Registre el número de radicación asignado por el Administrador Fiduciario de los recursos del Fosyga al consolidado de solicitudes de recobro (formato MY T-R) con el cual se presentó el recobro anterior que contiene el fallo de tutela que respalda el recobro que se presenta o el recobro que fue objeto de devolución en aplicación del artículo 16 de la Resolución número 2933 de 2006 y que se presenta de nuevo.
ANEXO TECNICO MYT-02 SOLICITUD DE RECOBRO POR CONCEPTO DE PRESTACIONES ORDENADAS POR FALLOS DE TUTELA
| Consecutivo campo | Descripción | Rango de Valor | Tipo | Tamaño | |
| 1 | NroConsecutivo | Número de consecutivo para radicaciones de la entidad reclamante | Corresponde al número de radicación diligenciado en el formato MYT-R | Numérico | 13 dígitos |
| 2 | NroConsecutivoRecobro | Número de consecutivo del recobro | Corresponde al número consecutivo del recobro establecido por la entidad reclamante | Numérico | 13 dígitos |
1. Datos de la entidad | |||||
| 3 | CodEPS | Código de la EPS, ARS o EOC | De acuerdo con la codificación de la SNS | Texto | 6 |
2. Datos del afiliado | |||||
| 4 | Tipdocafiliado | Tipo de documento de identidad del afiliado | Las categorías existentes en la base de datos única de afiliados | Texto | 2 |
| 5 | Numdocafiliado | Número de documento de identidad del afiliado | De acuerdo con la identificación registrada en la Base de datos única de afiliados | Texto | 16 |
| 6 | PrimerApellido | Primer apellido del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 7 | SegundoApellido | Segundo apellido del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 8 | PrimerNombre | Primer nombre del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 9 | SegundoNombre | Segundo nombre del afiliado | De acuerdo con la información registrada en la BDUA | Texto | 30 |
| 10 | TipoAfiliacion | Tipo de afiliado | Condición del afiliado al momento de la prestación del servicio C=Cotizante, B=Beneficiario, S=Subsidiado | Texto | 1 |
| 11 | Nivcuota | Nivel de la cuota moderadora | A, B, C, E=Excento | Texto | 1 |
3. Datos del recobro | |||||
| Consecutivo campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 12 | Nroitem | número del item | Corresponde con el número consecutivo dado por la entidad reclamante a cada item que conforma el recobro | Numérico | 6 |
| 13 | Numtutela | número de la tutela | De acuerdo con la información existente en el documento físico de la tutela | Texto | 30 |
| 14 | FecFallo | Fecha de fallo tutela | Fecha del fallo de tutela, formato DD/MM/AAAA | Texto | 10 |
| 15 | FecConstancia | Fecha expedición constancia ejecutorio | Fecha de expedición de la constancia de ejecutoria DD/MM/AAAA | Texto | 10 |
| 16 | Tipautoridadjudicial | autoridad judicial | Corresponde al tipo de juzgado | Texto | 100 |
| 17 | Numautoridadjudicial | número del juzgado | Corresponde al número del juzgado | Texto | 20 |
| 18 | Ubautoridadjudicial | Código del Municipio donde se encuentra ubicada la autoridad judicial | De acuerdo con la codificación del DANE | Texto | 5 |
| 19 | CodCausarecobro | Código de la causa de la tutela | De acuerdo con lo establecido en el formato MYT-R. 01, 02, 03, 04, 05, 07 | Texto | 2 |
| 20 | Periódico | S=Si, N=No | Texto | 1 | |
| 21 | Coddiagnóstico | Código del diagnóstico | De acuerdo con la codificación CIE10 | Texto | 6 |
| 22 | Desdiagnóstico | Descripción del diagnóstico | De acuerdo con la codificación CIE10 | Texto | 100 |
| 23 | NumFactura | número de la factura que comprende el item recobrado | De acuerdo con lo informado por la entidad | Texto | 20 |
| 24 | Fecfactura | Fecha de la factura que comprende el item recobrado | De acuerdo con lo informado por la entidad, formato: DD/MM/AAAA | Texto | 10 |
| 25 | Fecentrega | Fecha de entrega o ejecución | Fecha de entrega de medicamento, insumo, prótesis, ortesis o de la ejecución del procedimiento, formato: DD/MM/AAAA | Texto | 10 |
| 26 | Porsemanas | Porcentaje de semanas | Porcentaje de semanas cotizadas | Numérico | 13 dígitos, mas 2 decimales |
| 27 | NitIPS | Nit de la IPS o proveedor | número de identificación tributaria de la IPS o proveedor que presto el servicio o suministro el medicamento | Numérico | 11 |
| 28 | NombreIPS | Nombre de la IPS o proveedor | Nombre o razón social de la IPS o proveedor que presento el servicio o suministro el medicamento | Texto | 100 |
| 29 | Codmedicprocedimiento | Código del medicamento, procedimiento o del elemento suministrado | Procedimientos codificados de acuerdo con el INVIMA, ACUERDO del CNSSS, CUPS, o codificación relacionada en el numeral 29 del instructivo Formato MYT-02, de acuerdo con lo presentado por la entidad reclamante | Texto | 300 |
| 30 | Tipservicioelemento | Tipo de servicio o elemento suministrado | Escriba Md si se trata de medicamento (POS o No POS), Pd si se trata de procedimiento, In si se trata de insumo, Pr si se trata de Prótesis, Or si se trata de Órtesis, Tr si se trata de transporte y Ot si se trata de otro concepto no incluido en los anteriores. | Texto | 2 |
| 31 | Nomservicioelemento | Nombre del procedimiento o elemento suministrado | Nombre del procedimiento o medicamento de acuerdo con lo presentado por la entidad reclamante | Texto | 300 |
| 32 | Messuministro | Mes del periodo suministrado | Corresponde con los dos dígitos del mes al cual corresponde el suministro, cuando es periódico | Texto | 2 |
| 33 | Añosuministro | Año del periodo suministrado | Corresponde con los cuatro dígitos del año al cual corresponde el suministro, cuando es periódico | Texto | 4 |
| 34 | Cansuministro | Cantidad suministrada | Cantidad suministrada de procedimientos o medicamentos para el item recobrado | Numérico | 13 |
| 35 | Vlrunitario | Valor unitario | Valor unitario del procedimiento o medicamento recobrado en el item | Numérico | 20 dígitos, mas 2 decimales |
| 36 | Vlrcuotay/ocopago | Valor cuota moderadora y/o copago | Valor de la cuota moderadora y/o del copago del procedimiento o medicamento recobrado en el item | Numérico | 20 dígitos, mas 2 decimales |
| 37 | Vlrrecobrado | Valor recobrado para el item | Valor del recobro presentado por la entidad reclamante | Numérico | 20 dígitos, mas 2 decimales |
3.a. Datos medicamentos NO POS | |||||
| Consecutivo campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 38 | Nroitem | número del item | Corresponde con el número consecutivo dado por la | Numérico | 6 |
| 39 | Nom | Nombre genérico del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Texto | 300 |
| 40 | Presentación | Presentación del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Texto | 50 |
| 35 | Dosis/Día | Dosis día del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 36 | DiasTratamiento | Cantidad Días que dura el tratamiento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 37 | Cansuministrada | Cantidad Total suministrada del medicamento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 4 |
| 43 | Vlrunitario | Valor unitario del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, mas 2 decimales |
| 44 | Vlrtotal | Valor total del medicamento suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, mas 2 decimales |
| 45 | Codmedsimilar | Código del medicamento similar | De acuerdo con lo reportado por la entidad reclamante | Texto | 20 |
| 46 | Nomsimilar | Nombre del medicamento similar | De acuerdo con lo reportado por la entidad reclamante | Texto | 300 |
| 42 | Dosis/Díasimilar | Dosis día del medicamento similar suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 43 | DiasTratamientoSimilar | Cantidad Días que dura el tratamiento | De acuerdo con lo reportado por la entidad reclamante | Numérico | 3 |
| 44 | Cansuministradasimilar | Cantidad Total suministrada del medicamento similar | De acuerdo con lo reportado por la entidad reclamante | Numérico | 4 |
| 49 | Vlrunitariosimilar | Valor unitario del medicamento similar suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, mas 2 decimales |
| 50 | Vlrtotalsimilar | Valor total del medicamento similar suministrado | De acuerdo con lo reportado por la entidad reclamante | Numérico | 20 dígitos, mas 2 decimales |
4. Declaración de la entidad | |||||
| Consecutivo campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 51 | Primera(s)Copia(s)delFallodeTutelaConconstanciaEjecutoria(No.Doc) | Cantidad de copia (s) del fallo (s) de tutela con constancia (s) de ejecutoria (s) | Corresponde a la cantidad de copias del fallo (s) de tutela (s) con constancia de ejecutoria que se adjuntan al recobro | Numérico | 3 |
| 52 | Primera(s)Copia(s)delFallodeTutelaConconstanciaEjecutoria(No.Folios) | Cantidad de folios correspondiente (s) a la copia (s) del fallo (s) de tutela con constancia (s) de ejecutoria (s) | Corresponde a la cantidad de folios de la copia (s) del fallo (s) de tutela (s) con constancia de ejecutoria que se adjuntan al recobro | Numérico | 3 |
| 53 | FacturaproveedorCancelada(No.Doc) | Cantidad de facturas | Corresponde a la cantidad de facturas canceladas que se adjuntan al recobro | Numérico | 3 |
| 54 | FacturaproveedorCancelada(No.Folios) | Cantidad de folios correspondientes a las facturas | Corresponde a la cantidad de folios de facturas canceladas que se adjuntan al recobro | Numérico | 3 |
| 55 | CertificacionsemanascotizadasSGSSS(No.DOC) | Cantidad de certificaciones de semanas cotizadas al SGSSS - No. de documento de identidad en caso de periodos de carencia | Corresponde a la cantidad de certificaciones de semanas cotizadas al SGSSS o al numero de identificación del afiliado de acuerdo con la Base de datos única de afiliados | Texto | 16 |
| 56 | CertificacionsemanascotizadasSGSSS(No.Folios) | Cantidad de Folios correspondientes a las certificaciones de semanas cotizadas al SGSSS | Corresponde a la cantidad de folios de certificaciones de semanas cotizadas al SGSSS que se adjuntan al recobro | Numérico | 3 |
| 57 | ActadelCTCNegada(No.Doc) | Cantidad de Actas de CTC negadas | Corresponde a la cantidad de Actas CTC negadas en el caso de tutelas por medicamentos No POS | Numérico | 3 |
| 58 | ActadelCTCNegada(No.Folios) | Cantidad de folios correspondientes a las Actas de CTC negadas | Corresponde a la cantidad de folios de Actas de CTC negadas | Numérico | 3 |
| 59 | DocEvidenciaEntregaMedicamentoActividadProcedimientoIntervenciónElementoServicio(No.Doc) | Cantidad de documentos que evidencie la entrega del medicamento, actividad, procedimiento, intervención, elemento o servicio | Corresponde a la cantidad de documentos que evidencie la entrega del medicamento, actividad, procedimiento, intervención, elemento o servicio | Numérico | 3 |
| 60 | DocEvidenciaEntregaMedicamentoActividadProcedimientoIntervenciónElementoServicio(No.Folios) | Cantidad de folios de documentos que evidencie la entrega del medicamento, actividad, procedimiento, intervención, elemento o servicio | Corresponde a la cantidad de folios de documentos que evidencie la entrega del medicamento, actividad, procedimiento, intervención, elemento o servicio | Numérico | 3 |
| 61 | Totales (No. Doc) | Cantidad total de documentos | Corresponde a la suma de las cantidades de documentos que se adjuntan | Numérico | 4 |
| 62 | Totales (No. Folios) | Cantidad total de folios | Corresponde a la suma de las cantidades de folios que se adjuntan a la solicitud de recobro | Numérico | 4 |
Datos de la solicitud en la que se anexó la primera copia del fallo con constancia de ejecutoria o del Recobro Anterior | |||||
| Consecutivo Campo | Campo | Descripción | Rango de Valor | Tipo | Tamaño |
| 63 | NodelFallo | Número del Fallo | Corresponde al número del fallo de tutela que respalda el recobro y que se presentó en una solicitud de recobro anterior | Texto | 30 |
| 64 | NoConsecutivopararadicacionesdelaentidadreclamante(FormatoMYT-R) | Número de consecutivo de radicación del formato MYT-R | Corresponde al número interno del consolidado de solicitudes de recobro (formato MYT-R) | Numérico | 9 |
| 65 | NoConsecutivodelrecobro(FormatoMYT-02) | Número de consecutivo de radicación del formato MYT-02 | Corresponde al número interno asignado al recobro anterior (formato MYT-02) | Numérico | 20 |
| 66 | NoRadicaciónrecobroanterior(FormatoMYT-R) | Número de consecutivo de radicación del formato MYT-R | Corresponde al número de radicación asignado por el Administrador Fiduciario de los recursos del FOSYGA al consolidado de solicitudes de recobro (formato MYTR) | Numérico | 8 |
Los archivos deberàn ser rotulados de la siguiente manera:
EEEEEETCCCCCCCCCCCCC02.TXT = Archivo con los registros del anexo MYT-02
Donde, EEEEEE = código de la EPS, de acuerdo con la codificación de la SNS.
T = Obligatorio, indica que el archivo corresponde a recobros por fallos de tutela
CCCCCCCCCCCCC=Número de consecutivo para radicaciones de entidad reclamante, de acuerdo con lo registrado en el formato MYT-R
Todos los archivos deben presentarse en formato texto,ASCII, con coma "," como separador de campos.
Todos los campos deberan ser ajustados a la izquierda.
La información debe ser presentada en medios digitales CD

MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA RADICACION DE DOCUMENTOS DE RECOBROS ESTADO
DE APROBACION CONDICIONADA
MYT-03
FORMATO RADICACION DE RADICACION DE DOCUMENTOS DE RECOBROS CON ESTADO DE APROBACION CONDICIONADA
1. RAZON SOCIAL: Registre el nombre completo de la Entidad reclamante seguido de la sigla, conforme al certificado de existencia y representación legal.
2. CODIGO SNS: Escriba el Código asignado por la Superintendencia Nacional de Salud.
3. No DE ENVIO: Escriba el número de envío o paquete en el cual se agrupan por el Consorcio los recobros para efectos de pago y que fue informado a la EPS, EOC, ARS con el estado de aprobación condicionada, compuesto por un número de 6 dígitos.
4. HOJA No X DE X: Escriba el número de la hoja del total de hojas utilizadas en la misma presentación del formato radicación de documentos de recobros estado de aprobación condicionada.
RELACION DE DOCUMENTOS RADICADOS
5. No.: Escriba el número consecutivo de orden de los recobros para los cuales se están presentando los documentos para completar o actualizar la información faltante que originó la aprobación condicionada.
6. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por la EPS, EOC o ARS, al recobro que fue objeto de aprobación condicionada en aplicación del artículo 17 de la Resolución número 2933 de 2006.
7. No. RADICACION DEL RECOBRO: Escriba el número de radicación asignado por el Administrador Fiduciario de los recursos del Fosyga al recobro y que el resultado final de auditoría fue aprobación condicionada en aplicación del artículo 17 de la Resolución número 2933 de 2006.
ART. 17 RESOLUCION No 2933 DE 2006
8. CODIGO (3-01): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado “Certificado de existencia y representación legal de la EPS, EOC o ARS, con fecha de expedición no mayor a treinta (30) días. (...)”.
9. CODIGO (3-02): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado “Poder debidamente otorgado si actúa por intermedio de apoderado. (...)”.
10. CODIGO (3-03): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado “Lista de precios vigente de medicamentos del Plan Obligatorio de Salud - POS de los proveedores de la entidad. (...)”.
11. CODIGO (3-04): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado “Certificación de los integrantes del Comité Técnico-Científico registrado ante la Superintendencia Nacional de Salud. (...)”.
12. CODIGO (3-05): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado “El Plan General de cuotas moderadoras y copagos aplicables a sus afiliados, el cual deberá actualizarse dentro de los quince (15) días siguientes a su fijación o modificación anual.”.
13. CODIGO (3-06): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “Las firmas de quienes suscriben el Acta del CTC no coinciden con las reportadas a la Superintendencia Nacional de Salud.”.
14. CODIGO (3-07): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “La factura del proveedor o prestador del servicio no identifica la entidad responsable del pago.”.
15. CODIGO (3-08): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “La factura del proveedor o prestador del servicio no especifica el afiliado atendido o no remite relación desagregada por el proveedor o la certificación juramentada del representante legal.”.
16. CODIGO (3-09): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “La factura del proveedor o prestador del servicio presenta inconsistencias entre el valor en letras y en números.”.
17. CODIGO (3-10): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “La copia auténtica del fallo o fallos de tutela no contiene la constancia de ejecutoria.”.
18. CODIGO (3-11): Escriba en esta casilla el número del primer folio que corresponda al documento en el orden foliado con el cual se subsana la causal “La copia auténtica del fallo o fallos de tutela son ilegibles en su parte resolutiva.”.
19. No DE FOLIOS: Escriba el total de folios que subsanan las causales de aprobación condicionada para cada recobro.
20. TOTAL FOLIOS: Escriba el número total real de folios que se radican con el formato MYT-03 y que debe corresponder al número del último folio.
21. FIRMA DEL REPRESENTANTE LEGAL O APODERADO: El formato MYT-03 debe estar firmado por el representante legal de la entidad reclamante o por su apoderado, con poder debidamente otorgado.
NOTAS:
SI EL FORMATO MYT-03 SE PRESENTA EN MEDIO MAGNETICO, DEBERA TRAMITARSE LA INFORMACION RELACIONADA EN EL MEDIO MAGNETICO, ASI:
a) NOMBRE ARCHIVO: CODIGO ENTIDAD SNS MAS FECHA PRESENTACION (DDMMAAAA)
b) TAMAÑO DEL ARCHIVO EN MB
c) SERIAL DEL MEDIO MAGNETICO EL CUAL DEBERA CORRESPONDER AL NUMERO IMPRESO POR EL FABRICANTE EN EL CD.
PARA UN MAYOR CONTROL, SE SOLICITA FOLIAR LA TOTALI DAD DE DOCUMENTOS A ENTREGAR, DE MANERA CONSECUTIVA.
ANEXO TECNICO MYT-03- DOCUMENTACION PRESENTADA PARA RECOBROS CON ESTADO DE APROBACIÓN CONDICIONADA
| Consecutivo campo | Campo | Descripciòn | Rango de Valor | Tipo | Tamaño |
| 1 | FecRadica | Fecha de radicación del formato MYT 03 | Fecha de radicación del formato MYT-03, formato DD/MM/AAAA | Texto | 10 |
| 2 | Rasocial | Razón social | Corresponde al nombre completo de la Entidad Reclamante seguido de la sigla, conforme al certificado de existencia y representación legal. | Texto | 200 |
| 3 | CodSNS | Código de la EPS, ARS o EOC | De acuerdo con la codificación de la SNS | Texto | 6 |
| 4 | Nroenvío | Número de envío | Corresponde al número de envío o paquete en el cual se agrupan por el consorcio los recobros y que fue informado a la EPS, EOC, ARS el estado de aprobación condicionada. | Numérico | 6 |
| 5 | Nro | Número consecutivo de orden | Corresponde con el número consecutivo dado por la entidad reclamante a cada item que conforma el recobro. | Numérico | 6 |
| 6 | NumConsecRecobro | Número Consecutivo del Recobro | Corresponde al número interno dado por la EPS,EOC o ARS al recobro | Numérico | 13 |
| 7 | NumRadicacionRecobro | Número de Radicación del Recobro | Corresponde al número de radicación asignado por el Administrador Fiduciario de los recursos del FOSYGA con el cual se presentó el recobro inicial y el resultado final de auditoría fue aprobación condicionada. | Numérico | 8 |
| 7 | Rgart17 | Requisitos generales artículo 17 Resolución 2933 de 2006 | Número de folios presentados por la entidad por cada item que corresponde a la sumatoria de folios por cada codigo del Art.17 Resolución 2933 de 2006 | Numérico | 3 |
| 8 | Totalfolios | Número de folios | Corresponde al total de folios | Numérico | 5 |
Los archivos deberàn ser rotulados de la siguiente manera:
EEEEEECCCCCCCCC03.TXT = Archivo con los registros del anexo MYT-03
Donde, EEEEEE = còdigo de la EPS, de acuerdo con la codificaciòn de la SNS.
CCCCCCCCC=Nùmero del paquete que fue asignado por el consorcio para los recobros procesados y que resultaron con estado de aprobación condicionada
Todos los archivos deben presentarse en formato texto,ASCII, con coma "," como separador de campos.
Todos los campos deberan ser ajustados a la izquierda.
La información debe ser presentada en medios digitales CD

MINISTERIO DE LA PROTECCION SOCIAL
FONDO DE SOLIDARIDAD Y GARANTIA
INSTRUCCIONES PARA EL DILIGENCIAMIENTO DEL FORMATO
PARA RADICACION DE OBJECIONES A LAS CAUSALES INVOCADAS
POR EL AUDITOR
MYT-04
FORMATO RADICACION DE OBJECION ES A LAS CAUSALES INVOCADAS POR EL AUDITOR
1. RAZON SOCIAL: Registre el nombre completo de la Entidad reclamante seguido de la sigla, conforme al certificado de existencia y representación legal.
5. CODIGO SNS: Escriba el Código asignado por la Superintendencia Nacional de Salud.
3. No DE ENVIO: Escriba el número de envío o paquete en el cual se agrupan por el Consorcio los recobros para efectos de pago y que fue informado a la EPS, EOC, ARS, compuesto por un número de 6 dígitos.
4. HOJA No X DE X: Escriba el número de la hoja del total de hojas utilizadas en la misma presentación del formato radicación de documentos de recobros con sustentación causal de glosa.
II. DATOS DEL RECOBRO
5. No: Escriba el número consecutivo de orden de los recobros por los cuales se presenta objeción.
7. ESTADO: Escriba el código del último estado del recobro remitido por el Administrador Fiduciario de los recursos del Fosyga, tenga en cuenta la siguiente codificación:
Aprobados: número 1.
Aprobados Condicionados: número 2.
Devueltas: número 3.
Rechazados: número 4.
No deben radicarse recobros intercalados según su orden de estado, por lo cual debe ordenar todos los recobros en forma ascendente del 1 al 4 si es pertinente, según el orden de estado.
8. No. CONSECUTIVO DEL RECOBRO: Escriba el número interno asignado por la EPS, EOC o ARS, al recobro.
9. No. RADICACION DEL RECOBRO: Escriba el número de radicación asignado por el Administrador Fiduciario de los recursos del Fosyga al recobro.
10. ITEM: Escriba el número consecutivo dado por la entidad reclamante al ítem que conforma el recobro sobre el cual se sustenta la causal en desacuerdo; el número del ítem debe ser el mismo contenido en el numeral 3 de los formatos MYT-01 y MYT-02.
11. COD. GLOSA: Escriba el código de glosa del radicado en aplicación de la Resolución No. 2933 de 2006.
12. SUSTENTACION CAUSAL: Escriba la sustentación de su desacuerdo con la causal invocada por el Administrador Fiduciario de los recursos del Fosyga en el proceso de auditoría. En el caso de documentos generales de que trata el artículo 9o de la Resolución 2933 de 2006, indicar el número de radicado asignado por el administrador fiduciario con el cual se entregaron o actualizaron estos documentos.
13. No. FOLIO: Escriba en esta casilla el número del primer folio que corresponda al documento que soporta la objeción a la causal invocada por el Administrador Fiduciario de los recursos del Fosyga en el proceso de auditoría, y que debe corresponder al número asignado en la presentación inicial del mismo recobro. En el caso de los recobros con estado DEVUELTOS O RECHAZADOS, se debe radicar nuevamente el recobro tal como se presentó en su radicación inicial.
14. TOTAL DE FOLIOS: Escriba el total real de folios presentados con el recobro en su radicación inicial; este número debe ser el mismo al total de folios consignado en el numeral 4 de los formatos MYT-01 y MYT-02.
III. DECLARACION DE LA ENTIDAD
15. El formato para radicación de objeciones, debe estar firmado por el representante legal de la entidad reclamante o por su apoderado, con poder debidamente otorgado.
NOTAS:
LA INFORMACION EN MEDIO MAGNETICO, DEBERA TRAMITARSE CON LA INFORMACION RELACIONADA EN EL NUMERAL 1) DE LA DECLARACION DE LA ENTIDAD, ASI:
a) NOMBRE ARCHIVO: CODIGO ENTIDAD SNS MAS FECHA PRESENTACION (DD/MM/AAAA)
b) TAMAÑO DEL ARCHIVO EN MB
c) SERIAL DEL MEDIO MAGNETICO, EL CUAL DEBERA CORRESPONDER AL NUMERO IMPRESO POR EL FABRICANTE EN EL CD.
ANEXO TECNICO MYT-04
| Consecutivo campo | Campo | Descripciòn | Rango de Valor | Tipo | Tamaño |
| 1 | FecRadica | Fecha de radicación del formato MYT-03 | Fecha de radicación del formato MYT-03, formato DD/MM/AAAA | Texto | 10 |
| 2 | Rasocial | Razón social | Corresponde al nombre completo de la Entidad Reclamante seguido de la sigla, conforme al certificado de existencia y representación legal. | Texto | 200 |
| 3 | CodSNS | Código de la EPS, ARS o EOC | De acuerdo con la codificación de la SNS | Texto | 6 |
| 4 | Nroenvío | Número de envío | Corresponde al número de envío o paquete en el cual se agrupan por el consorcio los recobros y que fue informado a la EPS, EOC, ARS. | Numérico | 6 |
| 5 | CodSNS | Código de la EPS, ARS o EOC | De acuerdo con la codificación de la SNS | Texto | 6 |
| 6 | Estado | Estado de auditoria | Corresponde al codigo de estado resultado de la auditoria del recobro, 1 APROBADA, 2 CONDICIONADA, 3 DEVUELTA, 4 RECHAZADA | Númerico | 2 |
| 7 | NumConsecRecobro | Número Consecutivo del Recobro | Corresponde al número interno dado por la EPS,EOC o ARS al recobro | Numérico | 13 |
| 8 | NumRadicacionRecobro | Número de Radicación del Recobro | Corresponde al número de radicación asignado por el Administrador Fiduciario de los recursos del FOSYGA con el cual se presentó el recobro inicial y el resultado final de auditoría fue aprobación condicionada. | Numérico | 21 |
| 9 | Itemdesacuerdo | Ítem en desacuerdo | Número del ítem, al cual se le impuso el motivo de glosa en desacuerdo. | Númerico | 2 |
| 10 | Codglosa | Codigo de glosa | Número de la glosa dado por el consorcio fiduciario. | Númerico | 4 |
| 11 | Sustcausal | Sustentación causal en desacuerdo | Corresponde a la explicación de la no pertenencia del motivo de glosa | Texto | 800 |
| 12 | NoFolios | Número de folios | Escriba en esta casilla el número del primer folio que corresponda al documento que soporta la objeción a la causal invocada por el Administrador Fiduciario de los recursos del FOSYGA en el proceso de auditoría. | Númerico | 5 |
Se tiene que generar un registro por cada sustentación de glosa de cada ítem objetado
Los archivos deberàn ser rotulados de la siguiente manera:
EEEEEE04.TXT = Archivo con los registros del anexo MYT-04
Donde, EEEEEE = còdigo de la EPS, de acuerdo con la codificaciòn de la SNS.
Todos los archivos deben presentarse en formato texto,ASCII, con coma "," como separador de campos.
Todos los campos deberan ser ajustados a la izquierda.
La información debe ser presentada en medios digitales CD








